علائم هشداردهنده انواع سرطان

دکتر گراهام کولدیز از مرکز پیشگیری از سرطان هاروارد می گوید، "ورزش مستقیماً با کاهش خطر سرطان روده مرتبط است و فرد می تواند با فعالیت بیشتر خطر ابتلا به آن را در خود کاهش دهد."
خانم ها می توانند احتمال ابتلا به سرطان گردنه رحم را با ویزیت منظم پزشک زنان خود کاهش دهند. در این ویزیت ها باید آزمایشات مخصوص شناسایی سرطان برای بیمار انجام گیرد. انجام ماموگرام نیز باید از سن 35 تا 40 سالگی آغاز شود.
همچنین سرطان های رحم و مقعد رابطه بسیار قوی با ویروسی که فقط از طریق رابطه جنسی منتقل می شود دارد. سرطان رحم یکی از متداولترین بیماری های کشنده در خانم های جوان است. تحقیقات اپیدمیک به وضوح نشان می دهد که خطر سرطان رحم با فعالیت جنسی زود هنگام خانمها، خانم هایی که شرکای جنسی متعدد داشته اند و روابط جنسی حفاظت نشده، افزایش می یابد.
در زیر به برخی از علائم هشدار دهنده اشاره می کنیم :
مثانه و کلیه:
مشاهده خون در ادرار، احساس درد یا سوزش، افزایش ادرار.
سینه:
توده، خارش، قرمز شدن نوک سینه که به دلیل بارداری، شیردهی یا قاعدگی نباشد.
رحم:
خونریزی در فواصل دوره ماهانه، هر نوع ترشح غیرعادی، قاعدگی دردناک، قاعدگی شدید که نیاز به مراجعه به پزشک داشته باشد.
روده بزرگ:
خونریزی روده، مشاهده خون در مدفوع یا تغییر عادات مزاجی مثل اسهال مداوم یا یبوست علائم هشدار دهنده ای هستند که حتماً نیاز به مراجعه به پزشک دارند.
حنجره:
سرفه منظم، گرفته شدن صدا.
لوکمی (سرطان خون ) :
رنگ پریدگی، خستگی، کاهش وزن، عفونت های مکرر، خونریزی بینی، درد مفصل یا استخوان، کبود شدن سریع بدن
ریه:
سرفه های مکرر، بزاق خلط سینه خونی، سنگین شدن سینه و درد سینه.
لنفاوی:
بزرگ شدن غدد لنفاوی، خارش پوست، عرق کردن در شب، تب بی دلیل و کاهش وزن.
دهان و گلو:
هر نوع زخم مزمن در دهان ، زبان یا گلو که درمان نشود.
تخمدان:
متاسفانه این نوع سرطان تا مراحل آخر پیشرفت آن، معمولاً هیچ نوع علائمی ندارد.
لوزالمعده:
این نوع سرطان نیز تا مراحل آخر پیشرفت آن، معمولاً هیچ نوع علائمی ندارد.
پوست:
تغییر رنگ، سایز و ظاهر خال ها، ایجاد زخم که شبیه به خال هستند، ایجاد تومر یا توده در زیر پوست که شبیه به زگیل است و درمان نمی شود.
معده:
استفراغ خونی، هضم مکرر غذا، درد پس از غذاخوردن، کاهش وزن.
پیشگیری از سرطان تعهدی است که تا آخر عمر گریبان شمااست و هیچوقت برای شروع دیر نیست.
نکات مربوط به پیشگیری از سرطان :
مرتب ورزش کنید:
حداقل 30 دقیقه در روز. ورزش منظم ، خطر ابتلا به سرطان را حداقل تا 30 درصد کاهش می دهد.
رژیم غذایی متعادل و سالم داشته باشید:
یک رژیم غذایی کم چربی و پر فیبر که در آن از گوشت قرمز کمتر استفاده شود و خوردن میوه ها و سبزیجات کافی.
سیگارتان را ترک کنید یا اصلاً هیچوقت سیگاری نشوید:
کشیدن سیگار خطر ابتلا به سرطان را تا 30 درصد افزایش می دهد. آیا واقعاً ارزشش را دارد؟
مصرف نوشیدنی های الکلی را کاهش دهید:
شاید یک نوشیدنی کوچک در روز برخی از خطرات مربوط به سلامتی مثل بیماری های قلبی را کاهش دهد اما همین یک نوشیدنی در روز احتمال سرطان سینه را تا 30 درصد افزایش می دهد .
از کرم ضدآفتاب استفاده کنید:
در طول روز از کرم های ضدآفتاب با SPF 15 یا بالاتر استفاده نمایید.
آزمایشات ماهانه سینه را هر ماه انجام دهید.
هلیکوباکترپیلوری
هنگامیکه غذا جویده و بلعیده می شود از مری عبور کرده و سپس وارد قسمت فوقانی و حجیم معده شده، در معده مواد غذایی توسط شیره معده (که مرکب از آنزیمهای هضم کننده و اسید هیدروکلریک است) شکسته می شوند و در عین حال میکرو ارگانیسمهای وارد شده به بدن توسط شیره مذکور از بین می روند.
لازم به ذکر است که روزانه درون معده با حدود نیم گالن عصاره معده شستشو داده شده و در واقع معده محلی استریل و کاملا بدون میکروب می باشد.
جهت محافظت ماهیچه های عضلانی معده در مقابل تخریب توسط شیره بسیار قوی معده، لایه مخاطی ضخیمی درون معده بوجود آمده است.
بلع موادی همچون داروهای ورم مفاصل، ایبوپروفن، آسپیرین و الکل لایه مخاطی معده را در برخی نقاط تخریب کرده و همین امر سبب زخم شدن سلولهای لایه اپیتلیوم موجود در زیر موکوس می گردد. عواملی همچون کورتیکو استروئیدها، سیگار کشیدن و استرس موجب تشدید دردهای معده میگردند.
مهمترین عامل جهت ایجاد زخم معده باکتری Helicobacter pylori شناخته شده است.
Helicobacter pylori:
Hbp باکتری است مارپیچی شکل / گرم منفی / کم هوازی / تاژکدار / متحرک
همانطور که گفتیم هلیکو باکترپیلوری باکتری است گرم منفی و حضور آن را می توان توسط رنگ آمیزی گرم به اثبات رساند.
* هلیکوباکترپیلوری و معده:
همانطور که ذکر شد مهمترین عامل در ایجاد زخم و التهابات معده ای هلیکو باکتر میباشد.
هلیکو باکتر پیلوری می تواند با استقرار در بخش آنتروم (بخش انتهایی معده با ماهیچه های ضخیم و قوی ) سبب عفونت طولانی مدت این ناحیه شود.
در واقع تنها باکتری که می تواند در محیط خشن معده و در مقابل حضور شیره معده زندگی و رشد نماید هلیکوباکترپیلوری می باشد.
این باکتری با استفاده از غذا یا آب آلوده از راه دهان وارد معده شده و کافی است یکبار بتواند در موکوس معده پنهان شود , در این حال باکتری مذکور در لایه مخاطی معده مستقر شده و توسط تازکهای برآمده, خود را در میان سلولهای لایه مخاطی جای میدهد و یا در صورت بروز زخم معده در ناحیه فاقد لایه مخاطی و در واقع بر روی سلولهای اپیتلیوم معده استقرار یافته و تاژکهای خود را در آن ناحیه فرو می برد.
برای مقابله با هلیکوباکترپیلوری سیستم ایمنی بدن فعال می شود.
سلولهای سیستم ایمنی به آسانی به علت موکوس ضخیم معده به این ناحیه نمیرسند.
در واقع هنگامیکه لایه موکوسی نازک شده و گلبولهای سفید وارد این ناحیه میشوند نمیتوانند از آن خارج شوند. به سبب درگیری سلولهای ایمنی با هلیکو باکتر آنتی بادیهای موجود در سرم خون که IgG & IgA می باشند بالا میروند.
اگرچه در روند مذکور خود هلیکوباکتر ممکن است عامل ایجاد زخم نباشد اما التهاب لایه آستری معده که توسط هلیکوباکتر ایجاد میشود زمینه ساز بروز زخم یا حتی ایجاد سرطان معده می باشد.
علایم احتمالی حضور هلیکوباکترپیلوریسوء هاضمه / سوزش سر دل / نفخ / حالت تهوع / التهاب معده / بروز زخم اثنی عشر /
درد در ناحیه بالای شکم که یک ساعت یا بیشتر بعد از صرف غذا مشاهده میشود.
نشانه های مذکور توسط مصرف آنتی اسیدها یا شیر و یا داروهای کاهنده اسیدیته معده کاهش می یابند.
درماندر صورتیکه زخم گوارشی بعد از انجام بیوپسی یا آندوسکوپی مشاهده نشد می توان درمان 14 روزه را با آنتی بیوتیک ها و داروهای آنتی اسید را انجام داد. داروهای آنتی بیوتیکی متداول عبارتند از :
کلاریترومایسین / تترا سایکلین / مترونیدازول / آموکسی سیلین
در کنار آنتی بیوتیک درمانی می بایست از داروهایی همچون بیسموت و نیز داروهای کاهنده اسیدیته معده مثل :
رانیتیدین / سایمتدین / فاموتیدین / امپرازول / پنتو پرازول / لانزو پرازول استفاده کرد.
خطرات درمانی داروییمصرف داروی بیسموت میتواند موقتا منجر به خاکستری رنگ شدن دهان و دندان و ایجاد یبوست و اسهال و سیاهرنگی مدفوع بشود.
آنتی بیوتیکها نیز سبب بروز واکنشهای آلرژیک شده و یا حتی موجب مرگ شوند.
برخی آنتی بیوتیکها مثل:
کلاریترومایسین سبب ایجاد مزه بد دهان می شود.
مترونیدازول موجب ناراحتی معده / اسهال / عدم تعادل / خارش / بد طعمی دهان میشود.
این دارو نباید همراه با الکل مصرف شود چراکه باعث سرخ شدن / سردرد / حالت تهوع میگردد.
در ضمن هنگامیکه آنتی بیوتیکها در دوز بالا استفاده می شوند بعد از مدتی بیماران آلودگی با کاندیدای ناپایدار ( آلودگی با مخمر ) پیدا میکنند.
در هنگام درمان آلودگی هلیکوباکتر به این نکته باید توجه نمود که هلیکوباکتر به راحتی نسبت به کلاریترومایسین و مترونیدازول مقاوم میشود و نباید بعد از یک دوره درمانی برای دوره های بعد از آنها (بلافاصله) استفاده نمود.
در واقع بعد از دو هفته آنتی بیوتیک تراپی 4 هفته می بایست از درمان اجتناب کرد.
در صورتیکه هلیکوباکتر توسط آنتی بیوتیکهای مذکور باقی ماند باید احتمال مقاومت باکتری نسبت به آنتی بیوتیک مذکور را بررسی نمود.
تستهای تشخیصی برای شناخت آلودگی با Hbp
این تستها به دو بخش قابل تقسیمند :
الف ) تستهای مهاجم به بافت
ب ) تستهای غیر مهاجم به بافت
الف ) تستهای غیر مهاجم به بافتها عبارتند از :
* تست تنفسی اوره (urea breath testing)
* تست آنتی ژنی مدفوع
* سرولوژی
* PCR
* تست بزاقی
* تست ادراری
ب ) تستهای مهاجم به بافتها عبارتند از :
* تست بیوپسی اوره آز
* بافت شناسی
* Brush cytology
* کشت باکتریایی و تستهای حساسیتی
الف ) تستهای غیر مهاجم به بافتها عبارتند از :
تست تنفسی اوره ( urea breath testing)کافی است هلیکوباکتر تنها یکبار بطور مطمئن در موکوس پنهان شود. در چنین حالتی به وسیله آنزیم عبور دهنده اوره آز به جنگ با اسید معده میرود. این امر به صورت زیر انجام میپذیرد :
C = O ( NH2)2 + H2 + 2H2O ---> HCO3 + 2NH4
اساس تست UBT شناسایی هیدرولیز اوره مذکور توسط Hbp میباشد.
در واقع تست مذکور به دو صورت انجام میشود:
* تست رادیو اکتیو 14C
* تست بدون رادیو اکتیو 13C بیکربنات اوره
هر دو تست طی 15 تا 20 دقیقه انجام شده و بها و وقت یکسانی صرف میکنند.
تست رادیو اکتیو 14C به سبب ممنوعیت استفاده از آن در زنان باردار و کودکان در حال حاضر کم انجام می شود.
اما در تست بدون رادیواکتیو 13C بیکربنات اوره ماده مذکور به صورت خوراکی از راه دهان به بیمار داده می شود. این عمل در دو مرحله انجام می پذیرد به این معنا که 60 دقیقه بعد از دادن مرحله اول ماده به بیمار مرحله دوم ماده مذکور را به بیمار می دهیم.
در این حال با بازدم بیمار و اندازه گیری CO2 و میزان اوره خروجی از وی می توان به حضور یا عدم حضور Hbp پی برد.
آزمایش آنتی ژن مدفوع جزء آزمایشهای ایمنی آنزیمی می باشد که با توجه به بررسی مدفوع بیمار میتوان به حضور یا عدم حضور هلیکوباکترپی برد.استفاده از لانزوپرازول و بیسموت می تواند نتیجه غلط به ما بدهد. در واقع 4 تا 6 هفته بعد از اتمام دوره داروهای مذکور این آزمایش قابل انجام است. رانیتیدین بر روی جواب آزمایش بی تاثیر است. خونریزی معده و روده به سبب خون آلود بودن مدفوع باعث بروز جوابهای نادرست گردید.
تست بزاقیحفره دهان به عنوان مخزن هلیکو باکتر می تواند مورد استفاده در تستها قرار بگیرد.
در واقع به علت رفلکس محتویات معده به مری و سپس دهان هلیکوباکتر میتواند وارد دهان شود و همین امر سبب انتقال آن توسط ارتباط دهانی می گردد.
هلیکو باکتر موجود در بزاق و پلاک دندانی برای تست استفاده میشود.
این تست به نسبت سایرین دقت کمتری دارد.
تست ادراریبا سنجش آنزیمهای موجود در ادرار می توان به حضور یا عدم حضور هلیکوباکتر پی برد. حساسیت تست مذکور بین 82 تا 90 % بوده و به انجام آن توصیه ای نمیشود.
تست سرولوژیتوسط ELISA میتوان آنتی بادیهای IgA & IgG & IgM را اندازه گیری نمود و در صورت بالا بودن آنها احتمال حضور هلیکوباکتر رقم میخورد.
نتایج سرم می تواند + یا _ باشد.
حساسیت تست مذکور بین 90 تا 100% است.
در ضمن سرم می تواند در برخی از بیماران سالها بعد از ریشه کنی هلیکوباکتر آنتی بادیهای موجود در خون را + نشان دهد.
ب ) تستهای مهاجم به بافتها عبارتند از :
تست بیوپسی اوره آزدر تست مذکور به واسطه بیوپسی توسط یک رشته مخصوص و ظریف آندوسکوپی در مدت یک ساعت حضور یا عدم حضور هلیکوباکتر تعیین می شود.
در این تستها شناسایی نمونه ها از طریق یک نوار معرف با شاخص PH و یک لایه حاوی اوره بر روی نوار انجام می پذیرد.
بافت شناسیبا نمونه برداری و بررسی بافت معده میتوان به حضور هلیکوباکتر پی برد.
در این آزمایش می توان حضور التهاب معده را مشاهده نمود و یا در صورت لزوم ردیابی meta plasia ( تغییر غیر قابل برگشت بافت معده یا روده به بافت دیگر ) را بررسی نمود.
مشکلات موجود در بیوپسی عبارتند از :
- تراکم هلیکوباکتر در نقاط مختلف معده متفاوت است و می تواند منجر به نمونه گیری غلط شود.
- در صورتیکه بیماران داروهای ضدترشحی مصرف کرده باشند نتایج نادرستی به ما میدهد.
ارتباط هلیکوباکترپیلوری با سایر بیماریها
هلیکوباکتر و زخم اثنی عشردر73 % از بیماران مبتلا به زخم دوازدهه حضور هلیکوباکتر توسط تست بیوپسی اوره آز تایید شده و تنها در 23 % از بیماران مبتلا هلیکوباکتر گزارش نشده است.
تحقیقات نشان می دهد که آلودگی با هلیکوباکتر در معده میتواند مستقیما موجب رشد زخمهای اثنی عشر شود.
هلیکوباکتر و زخم معده در اکثریت قریب به اتفاق زخمهای معده میتوان هلیکوباکتر را دید.
در واقع ضعف لایه مخاطی محافظت کننده معده توسط هلیکوباکتر میتواند زمینه ساز بروز زخم معده محسوب شود.
البته استفاده از داروهای غیر استروئیدی غیرالتهابی موجب عدم تشخیص هلیکوباکتر و پنهان شدن آن میگردد.
برای شناخت دقیق عامل ایجاد کننده زخم معده می بایست بیوپسی کاملی از مخاط معده تا زخم مذکور در یک محل معین صورت پذیرد.
بیوپسی در هنگام خونریزی معده به سبب حضور خون انجام ناپذیر یا سخت می باشد.
تست بیوپسی اوره آز عموما در چنین مواردی استفاده می شود با این حال استفاده از داروهای ضد زخم میتواند با این تست تداخل داشته باشد.
در کسانی که سابقا مبتلا به زخم معده بوده اند استفاده از آندوسکوپی یا رادیولوژی و در کنار آنها تست سرولوژی برای شناخت هلیکوباکترالزامی است.
زخمهای معده در 60 تا 80 % موارد آلودگی به هلیکوباکتر قابل مشاهده اند.
هلیکوباکتر و سرطانسرطان معده مرتبط با حضور هلیکوباکتر شناخته شده است. البته این بدان معنا نیست که هرکس مبتلا به هلیکوباکتر بود لزوما به سرطان معده دچار می شود اما حضور هلیکوباکتر درمان نشده زمینه ساز ابتلا به سرطان معده خوانده شده است . در عین حال نژادهای زرد پوست ساکن چین و ژاپن جزء نژادهای مستعد به ابتلا به سرطان معده شناخته شده اند .
---------------------------------------------------------------------------------------
باکتری هلیکوباکترپیلوری که به H.Pylori
Helicobacter Pylori
باکتری هلیکوباکترپیلوری که به H.Pylori معروف بوده یک باکتری خمیده است که عموما" در معده یافت می شود و در حدود نیمی از مردم دنیا به آن آلوده هستند . اکثر افرادی که با این باکتری عفونی هستند هیچ علامتی ندارند و هرگز مشکلی پیدا نمی کنند . این باکتری قادر به ایجاد تعدادی از اختلالات دستگاه گوارش بوده که ازجمله شایعترین آنها زخم های گوارشی و سرطان معده که به ندرت باعث میشوند . معلوم نیست چرافقط تعدادی از افراد آلوده به این باکتری به عوارض و اختلالات بیماری مبتلا شده ولی بقیه مبتلا نمی شوند . در کشورهای صنعتی عفونت با H.P در دوران کودکی غیر معمول و ناشایع بوده و اغلب در بزرگسالی رخ می دهد . دراین کشورها 5 درصد کودکان زیر 5 سال و 50 درصد بالغین به عفونت باکتری هلیکوباکترپیلوری مبتلا هستند . درکشورهای درحال توسعه این عفونت اغلب در دوره کودکی رخ داده و هشتاد درصد کودکان زیر ده سال به این بیماری مبتلا هستند
Helicobacter Pylori
باکتری هلیکوباکترپیلوری که به H.Pylori معروف بوده یک باکتری خمیده است که عموما" در معده یافت می شود و در حدود نیمی از مردم دنیا به آن آلوده هستند . اکثر افرادی که با این باکتری عفونی هستند هیچ علامتی ندارند و هرگز مشکلی پیدا نمی کنند . این باکتری قادر به ایجاد تعدادی از اختلالات دستگاه گوارش بوده که ازجمله شایعترین آنها زخم های گوارشی و سرطان معده که به ندرت باعث میشوند . معلوم نیست چرافقط تعدادی از افراد آلوده به این باکتری به عوارض و اختلالات بیماری مبتلا شده ولی بقیه مبتلا نمی شوند . در کشورهای صنعتی عفونت با H.P در دوران کودکی غیر معمول و ناشایع بوده و اغلب در بزرگسالی رخ می دهد . دراین کشورها 5 درصد کودکان زیر 5 سال و 50 درصد بالغین به عفونت باکتری هلیکوباکترپیلوری مبتلا هستند . درکشورهای درحال توسعه این عفونت اغلب در دوره کودکی رخ داده و هشتاد درصد کودکان زیر ده سال به این بیماری مبتلا هستند .
انتشار عفونت با مصرف غذاها و آب آلوده رخ داده و معمولا کودکان با شنا در استخرهای آلوده به فاضلاب ، رودخانه ها و نوشیدن آب آلوده و خوردن سبزیجات نپخته به این عفونت مبتلا میشوند . عفونت با این باکتری موجب بروز یکسری تغییرات در معده و ابتدای روده کوچک ( دوازدهه ) می شود . آنزیم و سموم آزاد شده از این باکتری به طور مستقیم یا غیر مستقیم موجب آسیب به سلولهای معده و دوازدهه و کاهش سیستم حفاظتی آنها در برابر اسید معده می شوند . نتیجه نهایی این فرآیندها التهاب معده (گاستریت) و التهاب دوازدهه (دئودنیت) است .
علائم عفونت با این باکتری بستگی به اختلالی که ایجاد کرده است دارد . اغلب بیماران مبتلا به عفونت فقط التهاب مزمن معده یا اثنی عشر داشته و علامت ندارند و به ندرت ، درصد بروز زخم علائمی دیده میشود ولی در اغلب موارد علائمی مانند در شکم ، نفخ ، احساس پری بعد از غذا خوردن ، کاهش اشتهاء ، تهوع ، استفراغ و .... وجود دارد . ممکن است علایم مربوط به خونریزی مزمن مانند کم خونی و یا خونریزی حاد مانند مدفوع سیاه رنگ ایجاد شود . بندرت گاستریت مزمن با این عفونت باعث تغییرات سلولی در لایه پوشاننده معده و ایجاد سرطان معده می شوند . اگر چه این سرطان در تعداد کمی از افراد عفونی رخ میدهد ولی با توجه به شیوع جهانی عفونت هلیکوباکترپیلوری نیازمند توجه و دقت خاص می باشد .
تشخیص این عفونت به روشهای مختلف امکانپذیر بوده و برای اقدام به تشخیص و درمان عفونت دلایل پزشکی باید وجود داشته باشد . تست های خونی شامل جستجوی یک آنتی بادی اختصاصی علیه باکتری HP است . این آنتی بادیها توسط سیستم دفاعی بدن علیه عفونت با این باکتری ساخته می شوند. تست های تنفسی که تست تنفسی " اوره " ( Urea Breath Test ) نیز نامیده می شود شامل جستجوی دی اکسید کربن تولید شده توسط باکتری به وسیله آنزیمی به نام " اوره آز " در هوای بازدمی بیمار است . درUBT یک ماده حاوی کربن نشاندار توسط بیمار خورده شده و میزان دی اکسیدکربن نشاندار در هوای بازدمی او سنجیده می شود . تست های مدفوعی پروتئین های این باکتری را در مدفوع فرد جستجو می کنند . آندوسکوپی دستگاه فوقانی گوارش، برای اثبات قطعی بیماریهای گوارشی مانند زخم معده و یافتن همزمان عفونت با هلیکوباکترپیلوری به کار میرود . درمواردی که بیمار علامت دارد (مانند درداپیگاستر) و نیاز به تشخیص علت آن وجود دارد از این روش استفاده شده و ضمن تشخیص علت بیماری ، وجود HP نیز جستجو می شود . نمونه از بافت معده گرفته شده و به روش تست اوره آز و یا بافت شناسی و یا کشت باکتری عفونت با این میکروب بررسی می شود . انجام تستهای تشخیصی عفونت با این باکتری همیشه لازم نیست و درموارد خاصی که دلایل خاص طبی وجود دارد باید انجام شود . افراد علامت دار ( سمپتوماتیک ) که زخم معده یا اثنی عشر دارند یا قبلا داشته اند باید از نظر این عفونت بررسی شوند . این باکتری شایعترین علت زخم های فوق بوده و ریشه کنی آن باعث جلوگیری از عود زخم بعد از درمان زخم می شود . افراد بدون علامت ( آسمتپوماتیک ) که علامتی نداشته و شرح حالی از وجود قبلی زخم معده یا دوازدهه نیز ندارند نیاز به بررسی از نظر این عفونت ندارند ولی در بعضی موارد خاص که سابقه خانوادگی سرطان معده یا شیوع منطقه ای بالای آن ( مانند چین ، کره و ژاپن ) وجود دارد، بررسی این عفونت توصیه می شود .
سوء هاضمه بدون زخم ( Non Ulcer Dyspepsia ) به صورت علائم دستگاه فوقانی گوارش مانند درد ، تهوع ، نفخ ، سیری زودرس بدون علت خاص قابل تشخیص و بدون وجود زخم تظاهر می کند . ارتباط این اختلال ( NUD ) با عفونت H پیلوری معلوم نیست و در موارد مقاوم به درمان بررسی تشخیصی عفونت و درمان آن درصورت اثبات عفونت توصیه شده است .
تست های تشخیصی این عفونت به دودسته تهاجمی و غیر تهاجمی تقسیم می شوند . تکنیک اثبات عفونت نیز به دو دسته مستقیم مانند کشت و مطالعات میکروسکوپیک نمونه نسج معده و غیر مستقیم مانند کشف آنتی بادی ضد باکتری در خون و کشف CO2 تولید شده توسط باکتری در هوای بازدمی تقسیم می شوند. به توصیه انجمن گوارش آمریکا ( ACG ) انجام تست تشخیصی این عفونت برای بیماران دارای زخم فعال یا سابقه زخم قبلی در دستگاه گوارش فوقانی و بیماران مبتلا به لنفوم MALT صورت می پذیرد . روشهای تهاجمی معمولا در طی آندوسکوپی تشخیصی انجام شده و با نمونه برداری( Biopsy ) ازمعده (Gastric Antrum ) انجام می شود . شماره (1) : در این گروه (1) تست ارجح، انجام تست اوره آز (Urease Test) است . دراین روش نمونه برداشته شده در طی آندوسکوپی در داخل آگاری که حاوی اوره و یک نشانگر PH است قرار داده می شود . اوره آز باکتری با تجزیه اوره موجود در محیط و تولید آمونیاک یک PH قلیایی ایجاد کرده و باعث تغییر رنگ مارکر PH می شود .این تست معمولا درطی یک ساعت مثبت شده ولی خواندن جواب مثبت با مشاهده تغییر رنگ آن حداکثر تا 24 ساعت توصیه می شود . حساسیت این روش 95 درصد و ویژگی آن 100-95 درصد است . مثبت کاذب غیر معمول ولی منفی کاذب در صورت وجود خونریزی گوارشی یا مصرف مهارکننده های پمپ پروتون مانند امپرازول و یا خوردن قبلی آنتی بیوتیک ها مانند آموکسی سیلین محتمل است . (2) بررسی بافت شناسی و میکروسکوپیک نمونه گرفته شده از معده در طی آندوسکوپی روش دیگر است . درطی آندوسکوپی باید نمونه های متعددی از معده گرفته شود و با رنگ آمیزی گیمسا توسط پاتولوژیست مطالعه و بررسی شود . ( 3) کشت هلیکوباکتر مشکل است و معمولا به طور روتین در تشخیص اولیه عفونت لازم نیست ولی درصورت مقاومت به درمانهای آنتی بیوتیکی جهت بررسی حساسیت میکروب به آنتی بیوتیک ها ضروری است . این باکتری در 30 درصد موارد به مترونیدازول و در10 درصد موارد به کلاریترومایسین و به ندرت به آموکسی سیلین و تتراسیکلین مقاوم است . تست های غیر تهاجمی کشف عفونت متعدد بوده و شامل تست تنفسی اوره (UBT) ، تست کشف آنتی ژن باکتری در مدفوع ، تست کشف آنتی بادی ضد باکتری در خون و PCR است . بهترین تست غیر تهاجمی برای اثبات عفونت تست تنفسی اوره ( UBT ) است و بخصوص در پی گیری اثبات ریشه کنی بیماران بعد از درمان ارزش دارد. (1) تست تنفسی اوره براساس هیدرولیز اوره توسط هلیکوباکترپیلوری ( آنزیم اوره آز ) و تولید دی اکسید کربن و آمونیاک طراحی شده است . یک ماده حاوی کربن نشاندار به فرد خورانده شده و دی اکسید کربن ( با کربن نشاندار) در هوای بازدم تنفسی اندازه گیری می شود . حساسیت این روش 95-90 درصد و ویژگی آن 100-95 درصد است . برای جلوگیری از بروز جواب منفی کاذب باید آنتی بیوتیک ها 4 هفته و مهارکننده های پمپ پروتون مانند امپرازول 2 هفته قبل از تست استفاده نشوند . (2) سرولوژی براساس کشف IgG یا IgA یا آنتی بادی های ضد باکتری در سرم به روش آزمایشگاهی ( ELISA ) انجام می شود . ارزان و دردسترس است ولی دقت و صحت آن مورد اختلاف نظر است و اگر چه حساسیت تست 95-90 درصد است ولی ویژگی تست حدود 90-75 درصد است . سایر روشهای تشخیصی ترجیح داده شده و این تست بر اساس شیوع عفونت در منطقه جغرافیایی ، سن بیمار ، ابتلای قبلی و وجود اختلالات بالینی مربوطه باید تفسیر شود . سطح آنتی بادی علیه این باکتری بعد از درمان در 50 درصد بیماران در طی 3 ماه پائین آمده ولی ممکن است تا 18 ماه بالا بماند . بهمین دلیل این تست در پی گیری درمان ریشه کنی عفونت نیز ارزش ندارد به جز در مواردی که این پی گیری یکسال یا بیشتر بعد از اتمام درمان انجام شود . (3) آنتی ژن HP در مدفوع در بیماران عفونی وجود داشته و به روش ایمونواسی کشف می شود . این تست در مطب سرپائی نیز قابل انجام بوده و 95 درصد حساسیت و 85 درصد ویژگی دارد . این تست در اثبات موفقیت درمان طبی ریشه کنی هلیکوباکترمفید است . در تشخیص اولیه اثبات وجود عفونت نیز مفید بوده ولی احتیاطهای لازم مربوط به تست تنفسی باید انجام شود. انجام تست های دیگر مانند PCR و کشف آنتی ژن باکتری در بزاق یا ادرار در حال حاضر عملی نیستند . رژیم های درمانی مختلفی برای ریشه کنی عفونت وجود دارد ولی رژیم درمانی برای هلیکوباکترپیلوری همیشه چند دارویی است و رژیم تک دارویی باعث ایجاد مقاومت به آنتی بیوتیک می شود .
<u>روش اول</u> استفاده از کلاریترومایسین + آموکسی سیلین + امپرازول ( PPI ) به مدت 2 هفته است و درحدود 95 درصد موارد باعث ریشه کنی این عفونت می شود .
<u>روش دوم</u> استفاده از مترونیدازول + تتراسیکلین + بیسموت + امپرازول ( PPI ) به مدت 2 هفته بوده و بالای 90 درصد باعث ریشه کنی عفونت می شود .
<u>روش سوم</u> مانند روش اول بوده ولی به جای آموکسی سیلین داروی مترونیدازول تجویز می شود و فقط در افرادی که به پنی سیلین حساسیت دارند استفاده میشود . سایر روشهای دیگری نیز وجود دارد و درکتب مرجع قابل جستجو هستند .
درمان هلیکوباکترپیلوری در مواردی که زخم معده ، زخم دوازدهه و یا سابقه آنها وجود دارد لازم بوده و بعد از اثبات وجود عفونت انجام می شود . درمان طبی معمولا چند دارویی بوده و هیچ داروی واحدی باعث ریشه کنی این عفونت نمی شود . مدت درمان دراغلب موارد 14-7 روز است و معمولا دو آنتی بیوتیک همراه با یک مهارکننده پمپ پروتون (PPI) مانند امپرازول ، پنتاپرازول یا لنزوپرازول استفاده می شود . بهترین پروتکل درمانی دردست تحقیق بوده و درمان سه دارویی در بالای 90 درصد موارد موثر بوده و باعث ریشه کنی عفونت می شود . آنتی بیوتیک ها معمولا کلاریترومایسین همراه با آموکسی سیلین یا مترونیدازول هستند . در50 درصد بیماران عوارض درمان دارویی تظاهر کرده که در90 درصد آنها خفیف و قابل تحمل و در10 درصد موجب توقف درمان می شود . تنظیم دوز و زمان مصرف باعث کاهش عوارض میشود. مترونیدازول و کلاریترومایسین ممکن است باعث ایجاد طعم فلز دردهان شوند . بیسموت که در بعضی موارد تجویز می شود ممکن است باعث یبوست شده و رنگ مدفوع سیاه رنگ می کند.
در 20 درصد بیماران بعد از تکمیل دوره درمان H پیلوری ریشه کن نمی شود ( شکست درمان ) و یک دوره دوم درمان چهاردارویی نیاز خواهند داشت . پی گیری ( Follow Up ) برای اثبات ریشه کن شدن عفونت ، یکماه بعد از اتمام دوره درمان انجام شده و معمولا به روش تست تنفسی اوره ( UBT ) یا تست جستجوی آنتی ژن در مدفوع ( Stool HP ) انجام می شود . تست های خونی و جستجوی آنتی بادی ضد باکتری توصیه نمی شود چون آنتی بادی های خون حتی با رفع عفونت چندین ماه بالا می ماند . این تست برای تشخیص عفونت در کشورهای در حال توسعه ارزشی ندارد و برای کشورهای صنعتی استاندارد شده است. ضمنا میتواند به علت عفونت قبلی درمان شده، مثبت باشد و حتما دلالت بر عفونت فعلی در بیمار ندارد . درمان خط اول به صورت درمان سه دارویی ( Triple Thrapy ) شامل یک مهار کننده پمپ پروتون ( مانند امپرازول ) همراه با دو آنتی بیوتیک است . به نظر میرسد آنتی بیوتیک های کلاریترومایسین همراه با آموکسی سیلین موثرتر باشند . مدت درمان 14-7 روز (ترجیحا 2 هفته) است . فقط در افرادی که حساسیت به پنی سیلین دارند به جای آموکسی سیلین از مترونیدازول استفاده می شود چون میزان مقاومت باکتری به این دارو بالاست به عنوان خط اول به جای آنتی بیوتیک ها می توان از مترونیدازول همراه با بیسموت و تتراسیکلین استفاده کرد . این پروتکل 4 دارویی توسط FDA نیز برای خط اول درمان تایید شده است . درمان دو دارویی مانند امپرازول همراه با کلاریترومایسین توصیه نشده است و میزان ریشه کنی باکتری دراین روش فوق العاده پایین است . در 20 درصد موارد با روشهای خط اول درمان باکتری در معده فرد ریشه کن نمی شود و دراغلب موارد به علت مقاومت باکتریال به داروها خصوصا کلاریترومایسین یا مترونیدازول رخ می دهد . در صورت شکست درمان یک دوره چهار داروی ( Quadriple Therapy) با آنتی بیوتیک هایی متفاوت از آنچه در خط اول مصرف شده است تجویز می شود . کشت و آنتی بیوگرام به طور روتین برای H پیلوری توصیه نمی شود ولی اگر دوره دوم درمان نیز به شکست منجر شود کشت و سنجش حساسیت باکتری به آنتی بیوتیک ها لازم است . در50 درصد بیماران عوارض دارویی ایجاد شده ولی در 90 درصد قابل تحمل بوده و فقط در 10 درصد منجر به قطع درمان می شود . کلاریترومایسین و مترونیدازول باعث ایجاد طعم فلز دردهان می شوند . مترونیدازول ممکن است باعث نوروپاتی محیطی و بندرت تشنج شود . کلاریترومایسین علاوه بر تغییر مزه دهان ممکن است باعث دل درد ، تهوع ، استفراغ یا اسهال شود . تتراسیکلین ممکن است باعث فوتوفوبی ( ترس از نور) شود و در خانمهای باردار و کودکان زیر 12 سال نباید مصرف شود . میزان مقاومت این باکتری به مترونیدازول بالا و حدود 30 درصد است و حدود 10 درصد موارد به کلاریترومایسین مقاوم است . مقاومت به آموکسی سیلین ، تتراسیکلین و بیسموت در هلیکوباکترپیلوری نادر است . این باکتری به طور طبیعی به سولفونامیدها و انکومایسین مقاوم است . دربعضی مطالعات موفقیت درمانی با جایگزینی فورازولیدون به جای مترونیدازول گزارش شده است . براساس راهنمای انجمن گوارش آمریکا هلیکوباکترپیلوری به عنوان یک عفونت شایع در افراد بدون علامت نیاز به بررسی تشخیصی ندارد ولی درافرادی که زخم دستگاه فوقانی گوارش یا سابقه زخم و یا سابقه خانوادگی سرطان معده دارند باید بررسی شود . درصورت اثبات بیماری با درمان آنتی بیوتیک چند دارویی ریشه کن شود . مدت درمان 14-7 روز است و یکماه بعد از پایان درمان باید اثبات ریشه کنی عفونت ترجیحا با تست تنفسی UBT پی گیری شود . درصورت عدم ریشه کنی یک دوره مجدد درمان 4 دارویی که درآن از آنتی بیوتیک های دوره قبل استفاده نشده، تجویز می شود .
اقدامات تشخیصی و درمان این عفونت در افراد بدون علامت و افرادی که سابقه خانوادگی سرطان معده یا سابقه شخصی زخم دستگاه فوقانی گوارش را ندارند لازم نیست. درافرادی که زخم فعال یا سابقه شخصی زخم دارند و یا سابقه خانوادگی سرطان معده دارند یا مبتلا به لنفوم MALT هستند اقدامات تشخیصی درمان درصورت اثبات عفونت و پی گیری برای اثبات ریشه کنی لازم است. در صورت شکست درمان بررسی از نظر مقاومت و حساسیت به آنتی بیوتیک های تجویزی توصیه می شود.
نویسنده : دکتر حمید رضا طلایی- فوق تخصص گوارش و کبد کودکان
ویراستار ادبی: منیژه شفیعیان
-------------------------------------------------------------------------------------------
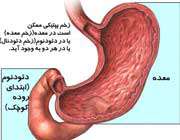
زخم معده
زخمی است که در دیواره معده بوجود می آید و
نشانه عمده آن درد سوزنده در ناحیه معده می باشد. غالبا هنگامی این درد به
وجود می آید که معده خالی باشد در این موقع فرد با احساس درد باید به پزشک
متخصص مراجعه کند.
فرد مبتلا به زخم معده باید از خوردن غذاهای سرخ کرده و ادویه دار و
همچنین غذاهای پرحجم خوددداری نماید و از موادی مانند شیر بیشتر استفاده
نماید تا با برنامه غذایی مناسب در راه درمان سریعتر اقدام کرده باشد.
عنوان : مراقبتهای تغذیهای در زخم معده کاربر :سبحانی
!مراقبتهای تغذیهای در زخم معده
در اوایل قرن گذشته ، رژیم غذایی نقش مهمی را در درمان بیماری زخم
پپتیک ایفا میکرد. بدین منظور برای بیماران رژیم غذایی بلاند تجویز می شد و
بیماران به کاهش در حجم وعدههای غذایی و افزایش در تعداد وعدهها تشویق
میشدند. بمنظور اجتناب از تحریک مکانیکی زخم یا زخمهای در حال التیام ،
غذاهای پوره شده توصیه میشده است. شیر جزء اصلیترین مواد غذایی در این
رژیمها بوده است. تجویز چنین رژیمهایی بوده است. تجویز چنین رژیمهایی بر
مبنای تجربیات بالینی که نشان میدادند غذا خوردن باعث برطرف کردن درد
زخم میشود و همچنین آندسته از یافتهها آزمایشگاهی که نشان میدادند غذا ،
بویژه غذاهای پرپروتئین ، باعث خنثیسازی اسید معده میگردد، بوده است.
اگر چه غذاهای پروتئینی باعث خنثیسازی موقتی ترشحات معدی میگردند، ولی
آنها ترشح گاسترین و پپسین را نیز تحریک میکنند. با اینکه چنین رژیمهایی
بطور گستردهای در طول چندین دهه استفاده میشده است، ولی هیچ مبنای علمی
برای تایید آنها وجود نداشته است. کارآزماییهای کنترل شده در سالهای 1950
نشان دادند که این رژیمها در مقایسه با رژیمهای غذایی عادی هیچ مزیتی در
تسریع التیام زخم یا رفع علائم بیماری ندارند.
نظر مبتلایان به زخم معده در مورد بعضی از مواد غذایی که موجب افزایش درد معده در آنها میشود
بسیاری از مبتلایان به زخمهای پپتیکی اظهار میدارند که غذاهای خاصی باعث ایجاد ناراحتی در ناحیه اپیگاستر آنها میشود. قهوه و کافئین هر دو باعث تحریک ترشح اسید میگردند و ممکن است فشار اسفنکتر تحتانی مری را نیز کاهش دهند. با این حال ، بجز افزایش ترشح اسید و احساس ناراحتی بعد از مصرف آنها ، هیچکدام عامل ایجاد بیماری زخم پپتیک نمیباشند. بعضی از ادویهها ، بویژه فلفل سیاه و قرمز ، میتوانند باعث فرسایش سطحی مخاط گردند. مصرف مقدار زیادی الکل نیز ممکن است باعث آسیب مخاطی سطحی شود و باعث تشدید بیماری با ایجاد اختلال در درمان آن گردد. با این وجود بنظر نمیرسد که مصرف مقادیر متوسط الکل باعث ایجاد بیماری زخم پپتیک شود، مگر اینکه بطور همزمان عوامل خطر دیگر بیماری وجود داشته باشند. با این حال ، با توجه به اینکه بعضی مشروبات الکلی (مانند شراب و آبجو) حتی در مقادیر متوسط نیز باعث افزایش شدید در ترشح اسید معدی میشوند، پرهیز از مصرف آنها در بیمارانی که علائم بیماری زخم پپتیک را نشان میدهند، لازم میباشد.اسیدیته غذاهای مصرفی در مبتلایان به زخمهای پپتیک اهمیت زیادی ندارد مگر اینکه بیمار علاوه بر زخم پپتیک دچار ضایعات و زخمهایی در دهان یا مری نیز باشد. اسیدیته بسیاری از غذاها بطور قابل توجهی پایینتر از PH آب پرتقال و آب گریپفروت مابین 2/3 تا 6/3 بوده و PH نوشابههای معمولی نیز تقریبا بین 8/2 تا 5/3 میباشد. از این رو بنظر نمیرسد که PH آب میوهها و نوشابهها باعث ایجاد زخم پپتیکی شود یا اینکه اختلال قابل ملاحظهای در التیام زخمها بوجود آورد. بعضی از بیماران با مصرف غذاهای اسیدی احساس ناراحتی میکنند ولی چندین پاسخی در تمام بیماران دیده نمیشود و ممکن است این علائم تا حدودی با سوزش سر دل مرتبط باشند.
عنوان : توصیههایی به بیماران مبتلا به زخم معده کاربر :سبحانی
!توصیههایی به بیماران مبتلا به زخم معده
در عمل ، توصیه شده است که مبتلایان به زخمهای پپتیک از مصرف بعضی از ادویهها ، الکل ، و قهوه (کافئیندار و فاقد کافئین) اجتناب کنند؛ رژیم غذایی کافی و متعادلی داشته باشند؛ و در صورت داشتن کمبودهای تغذیهای ، از مکمل استفاده نمایند. بعلت اینکه در این بیماران احتمال انسداد مجرای خروجی معده وجود دارد خوب جویدن غذاها و اجتناب از مصرف پوست مواد غذایی (پوست میوهها و سبزیجات) ، بویژه در بیمارانی که فاقد دندان میباشند یا دندانهای مصنوعی دارند، توصیه معقولی میباشد. سوء تغذیه در مبتلایان به زخمهای پپتیک میتواند بر سلولهایی مانند سلولهای لوله گوارش که تقسیم سریعی دارند، تاثیر منفی داشته باشد. بنابراین جلوگیری از ایجاد کمبودهای تغذیهای و برطرفکردن آنها میتواند در حفاظت علیه بیماری زخم پپتیک موثر باشد و همچنین ممکن است در التیام زخمها نیز تا حدودی سودمند باشد. در ار تباط با تعداد وعدههای غذایی روزانه در مبتلایان به زخمهایی پپتیکی تواق کلی وجود ندارد. وعدههای کم حجم و متعدد ممکن است در برطرف کردن احساس ناراحتی و درد ، جلوگیری از رفلاکس اسید ، و تحریک جریان خون معدی تا حدودی سودمند باشند ولی افزایش در تعداد وعدهها میزان کل ترشح اسید را نیز افزایش خواهد داد. با این حال ، توصیه شده است که مبتلایان از مصرف وعده غذایی حجیم قبل از خواب اجتناب کنند.
از آنجائیکه عفونت هلیکوباکترپیلوری و آسیبل پپتیکی منجر به پاسخهای التهابی در این بیماران میشود، استفاده از آنتیاکسیدانها ، اسیدهای چرب خانواده امگا-3
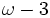 و فیتوکمیکالهای مختلف در این بیماران مورد توجه قرار گرفته است. در
مطالعات اولیهای که بر حیوانات آزمایشگاهی انجام شده است، اسیدهای چرب
امگا-3 و امگا-6 هر دو تا حدودی اثرات مفیدی را نشان دادهاند ولی چنین
نتایجی در کارآزماییهای بالینی دیده نشده است. بعلاوه ، در ارتباط با نقش
احتمالی فیبر غذایی در بیماران زخم پپتیک نیز مباحث جدیدی مطرح شده است و
بعضی مطالعات نشان دادهاند که میزان بازگشت مجدد بیماری زخم پپتیک در
بیمارانیکه رژیم غذایی کم فیبر مصرف میکنند بالاتر از بیمارانی است که
رژیم غذایی آنها پرفیبر میباشد.
و فیتوکمیکالهای مختلف در این بیماران مورد توجه قرار گرفته است. در
مطالعات اولیهای که بر حیوانات آزمایشگاهی انجام شده است، اسیدهای چرب
امگا-3 و امگا-6 هر دو تا حدودی اثرات مفیدی را نشان دادهاند ولی چنین
نتایجی در کارآزماییهای بالینی دیده نشده است. بعلاوه ، در ارتباط با نقش
احتمالی فیبر غذایی در بیماران زخم پپتیک نیز مباحث جدیدی مطرح شده است و
بعضی مطالعات نشان دادهاند که میزان بازگشت مجدد بیماری زخم پپتیک در
بیمارانیکه رژیم غذایی کم فیبر مصرف میکنند بالاتر از بیمارانی است که
رژیم غذایی آنها پرفیبر میباشد.عنوان : اثر شیر در زخم معده کاربر :حسین خادم
!اثر شیر در زخم معده
در گذشته شیر یک غذای مهم در رژیم غذایی که در درمان زخمها استفاده میشد، بوده است و علت مصرف آن این بوده است که تصور میشد شیر باعث خنثیسازی محتویات معدی میشود. اگر چه پیرو بسیاری از غذاهای دیگر میتوانند بطور موقتی اثر خنثیکننده داشته باشند، ولی بعلت اینکه محتوی کلسیم و پروتئین شیر بالا است، یک تحریک کننده قوی ترشح اسید نیز میباشد. از آنجائیکه شیر بطور موقتی اسید معده را خنثی میسازد ولی متعاقب آن ترشح اسید را افزایش میدهد، مصرف متناوب و مکرر شیر برای درمان زخمهای پپتیکی توصیه نشده است.
عنوان : درمان زخم معده کاربر :سبحانی
!درمان زخم معده
اهداف درمانی در مبتلایان به زخم معده پپتیک شامل برطرف کردن علائم ، التیام زخم و معالجه بیماری (زخمهای ناشی از عفونت با هلیکوباکترپیلوری) و یا پیشگیری از بازگشت مجدد بیماری (زخمهای ناشی از مسکنهای NSAID) میباشد. درمان باید بر معالجه عفونت هلیکوباکتر پیلوری (در صورت وجود) ، یا خنثیسازی اسید بوسیله داروهای که اثر ضدترشحی دارند مانند آنتاگونیستهای گیرنده H2 مثل رانیتیدین و فاموتیدین و سایمتیدین ، آنتیکولینرژیکها، بازدارندههای پمپ پروتون مثل دسته داروهای امپرازول و ... ، یا پروستاگلندینها متمرکز گردد. آنتی اسیدها و دارهای محافظتکننده مخاط مانند سوکرالفات ، دیگر بعنوان عوامل اصلی درمانکننده در این این بیماران مورد استفاده قرار نمیگیرند. بهترین روش درمانی برای زخمهای ناشی از NSAID ، متوقف ساختن مصرف NSAID و استفاده از داروهای ضدترشحی برای التیام زخم میباشد. در صورتیکه این بیماران دچار عفونت با هلیکوباکترپیلوری نیز باشند، درمان دارویی برای ریشهکنسازی عفونت نیز لازم میباشد. در صورتیکه علیرغم ریشهکنسازی هلیکوباکترپیلوری و استفاده از دارو درمانیهای مختلف زخم پپتیک بهبود نیابد، و یا در شرایط اضطراری مانند سوراخشدگی ، خونریزی ، و انسداد مجرای خروجی معده ، بناچار از روشهای جراحی استفاده خواهد شد.
------------------------------------------------------------------------------------------
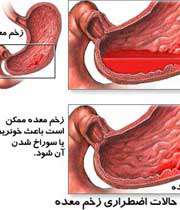
اولسر پپتیک (peptic ulcer disease) به معنی نوعی آسیب خوش خیم به مخاط و زیرمخاط دستگاه گوارش میباشد . معمولاً بین ترشح اسید معده و این آسیب ارتباط وجود دارد ولی امروزه عامل اصلی این زخمها را وجود و تکثیر باکتری هلیکوباکتر پیلوری میدانند که از راههای مختلفی از جمله آسیب به لایه محافظ مخاط معده موجب ایجاد اولسر پپتیک میشود، لذا درمان اصلی یک درمان آنتی بیوتیکی است.شیوع این بیماری ۶ تا ۱۵% است.
بسته به محل آسیب مخاطی ما زخم معده یا دوازدهه را داریم . زخم معده اغلب همراه با زخم دوازدهه است و در مردان سیگاری، میانسال یا مسن، با گروه خونی O و پراسترس بیشتر دیده میشود. زخمهای معده با سرعت کمتری از زخم اثنی عشر التیام مییابند، بیشتر احتمال بدخیمی دارند و اغلب همراه با التهاب معده ( گاستریت ) هستند.
علایم بیماری درد ناحیه فوقانی شکم (اپی گاستر) و سوزش سردل، سوء هاضمه، و وجود خون در مدفوع میباشد .معمولا درد مدت کوتاهی پس از مصرف غذا یا در زمان گرسنگی ایجاد میشود . عکس رادیوگرافی پس از بلع باریم و آندوسکوپی در تشخیص ممکن است مفید باشد .اکثر زخمها کوچک هستند (با قطر کمتر از 2 سانتیمتر) .پراکندگی زخمهای پپتیک معده معمولاً در آنتر (ابتدای معده) است.
درمان
زخم پپتیک بدون درمان تمایل به عود دارد. در خصوص رژیم غذایی سختگیری کمتر از گذشتهاست و بیشتر تاکید بر عدم مصرف مواد اسیدی و ترش، مواد داغ و سوزاننده، ترشیجات، ادویه تند، الکل، نوشابههای گازدار، و... میباشد . همچنین در خصوص مصرف برخی داروها به خصوص داروهای ضد التهاب غیر استروئیدی و کورتون باید احتیاط کرد. داروهای آنتی اسید مانند هیدروکسید منیزیوم و آلومینیوم، بلوک کننده ترشح اسید مانند امپرازول، بلوک کننده گیرنده نوع دو هیستامین مانند رانیتیدین، سایمتدین و داروهایی مانند سوکرالفیت و بیسموت در درمان زخم معده به کار میرود. ترک سیگار توصیه میشود . از عوارض زخم معده خونریزی گوارشی ( GIB )، سوراخ شدن معده و راه یافتن اسید و ترشحات به حفره صفاق، انسداد گوارشی و بروز بدخیمی (سرطان معده) در زمینه زخم است . به ندرت جراحی ضروری است .
---------------------------------------------------------------------------------------
زخم گوارشی – زخم معده –
تیر ۲۳, ۱۳۸۵ توسط : admin موضوع : بیماریهای غیر واگیر شایع
زخم گوارشی چیست؟
زخم گوارشی زخمی در آستر مخاط معده یا اثنی عشر است. اثنی عشر قسمت ابتدایی روده کوچک است. اگر زخم در معده باشد به آن زخم معده گفته می شود و اگر در اثنی عشر باشد به آن زخم اثنی عشر می گویند. ممکن است بیش از یک زخم داشته باشید.
بسیاری افراد زخم گوارشی دارند. زخم های گوارشی می توانند با موفقیت درمان شوند. اولین قدم مراجعه به پزشک است.
نشانه های زخم گوارشی چیست؟
- درد سوزشی در شکم شایعترین نشانه است. درد خصوصیات زیر را دارد:
- شبیه یک درد مبهم احساس می شود.
- برای روزها و هفته ها می آید و می رود.
- ۱ تا ۳ ساعت بعد از غذا شروع می شود.
- نیمه شب وقتی معده شما خالی است می آید.
- معمولاً بعد از غذا خوردن از بین می رود.
سایر نشانه ها شامل موارد زیر هستند:
- از دست دادن وزن
- بی اشتهایی
- درد در حین غذا خوردن
- احساس ناراحتی در معده
- استفراغ
برخی افراد با زخم گوارشی نشانه های خفیفی دارند. اگر هر یک از این نشانه ها را دارید ممکن است زخم گوارشی داشته باشید و باید پزشک خود را ببینید.
چه چیزی باعث زخم گوارشی می شود؟
زخم های گوارشی عموماً به وسیله موارد زیر ایجاد می شوند:
- باکتریی به نام هلیکو باکتر پیلوری یا به اختصار اچ پایلوری.
- داروهای ضد درد غیر استروییدی مانند آسپیرین و ایبوبروفن
- سایر بیماریها
بدن شما اسید قویی را برای هضم غذاها تولید می کند. یک آستر قسمت داخلی معده و اثنی عشر شما را از این اسید محافظت می کند. اگر این آستر از هم گسیخته شود، اسید می تواند به دیواره ها آسیب بزند. هر دو مورد اچ پایلوری و داروهای ضد درد غیر استروئیدی آستر را ضعیف می کنند و در نتیجه اسید می تواند به دیواره معده یا اثنی عشر برسد.
اچ پایلوری تقریباً باعث دو سوم زخمهاست. بسیاری افراد اچ پایلوری دارند اما همه کسانی که عفونت دارند دچار زخم گوارشی نمی شوند.
بقیه زخمها بیشتر به دلیل داروهای ضد درد غیر استروئیدی ایجاد می شوند. به ندرت سایر بیماریها می توانند باعث بروز زخم شوند.
آیا استرس یا غذاهای چاشنی دار می توانند باعث بروز زخم شوند؟
خیر، نه استرس و نه غذاهای چاشنی دار هیچیک نمی توانند با عث بروز زخم شوند. اما می توانند زخمها را بدتر کنند. نوشیدن الکل و سیگار کشیدن نیز می تواند زخمها را بدتر کند.
چه چیزی خطر ابتلا من به زخمهای گوارشی را بیشتر می کند؟
در صورت وجود موارد زیر احتمال بیشتری برای ابتلا به زخم گوارشی دارید:
- داشتن عفونت باکتری اچ پایلوری
- استفاده از داروهای ضد درد غیر استروئیدی
- کشیدن سیگار
- نوشیدن الکل
- داشتن فامیلی که زخم گوارشی دارد
- سن بالای ۵۰ سال
آیا زخم گوارشی ممکن است بدتر شود؟
زخم گوارشی در صورتی که درمان نشود می تواند بدتر شود. اگر هرکدام از علائم زیر را دارید به پزشک خود اطلاع دهید:
- درد ناگهانی وتیز که از بین نمی رود.
- مدفوع سیاه رنگ یا خونی
- استفراغ خونی یا استفراغی که به رنگ قهوه به نظر می رسد.
این علائم می تواند نشانه هایی از موارد زیر باشند:
- زخم در عمق معده یا اثنی عشر پیشرفت کرده است یا آنها را سوراخ کرده است.
- زخم یک رگ خونی را شکافته است.
- زخم باعث توقف حرکت غذا از معده به اثنی عشر ( دوازده) شده است.
این علائم باید به سرعت درمان شوند. شما ممکن است نیاز به جراحی داشته باشید.
چگونه بدانیم که آیا زخم گوارشی داریم یا خیر؟
اگر نشانه ای دارید به پزشک مراجعه کنید. پزشک ممکن است موارد زیر را در خواست نماید:
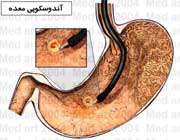
- یک تصویر اشعه X از معده و اثنی عشر به نام «مجموعه گوارش فوقانی» شما باید مایعی به نام باریوم را بنوشید تا معده و اثنی عشرتان در تصویر مشخص باشد.
- آندوسکپی از یک لوله (چراغ دار با یک دوربین کوچک در انتهایش) برای مشاهده معده و اثنی عشرتان استفاده می کنند. شما داروهایی برای آرامش یافتن استفاده می کنید و بنابراین پزشک می تواند لوله نازک را از دهان شما به داخل معده و اثنی عشرتان بفرستد. پزشک ممکن است نمونه کوچکی از بافت معده شما را برای مطالعه در زیر میکروسکوپ بردارد. این روش نمونه برداری نام دارد.
اگر زخم گوارشی دارید پزشکتان ممکن است آزمایش تنفسی، خون یا بافتها را انجام دهد تا ببیند آیا باکتری باعث ایجاد زخم شده یا خیر؟
زخمهای گوارشی چگونه درمان می شوند؟
زخمهای گوارشی قابل درمان هستند. داروهای زخم گوارشی این داروها هستند:
- مهار کننده های تولید اسید
- آنتی بیوتیکهایی برای کشتن باکتری
بسته به نشانه هایی که دارید میتوانید یک یا چند داروی زیر را به مدت چند هفته استفاده کنید. این داروها درد را متوقف می کنند و به بهبودی معده یا اثنی عشرتان کمک می کنند.
زخمها برای بهبودی نیاز به زمان دارند. داروهایتان را حتی در صورت برطرف شدن درد مصرف کنید. اگر این داروها باعث شدند شما احساس ناخوشی یا سرگیجه کنید یا باعث بروز اسهال یا سردرد شدند، پزشک ممکن است داروها را تغییر دهد.
اگر داروهای ضد درد غیر استروئیدی باعث بروز زخم باشند باید استفاده از آنها را متوقف کنید. اگر سیگار می کشید آن را ترک کنید. سیگار کشیدن بهبودی زخم را کند می کند.
آیا می توانم از ضد اسیدها استفاده کنم؟
بله. اگر زخم گوارشی داشته باشید استفاده از ضد اسید می تواند:
- عملکرد اسید را متوقف کند و درد را کاهش دهد.
- به بهبودی زخم کمک کند.
ضد اسید ها باکتری را از بین نمی برند، بنابراین حتی اگر درد از بین برود زخم شما باز خواهد گشت.
آیا ممکن است زخمهای گوارشی باز گردند؟
بله اگر استفاده از آنتی بیوتیک را زود متوقف کنید نه تمام باکتریها از بین می روند و نه تمام زخمها بهبود
می یابند. اگر همچنان سیگار بکشید یا از داروهای ضد درد غیر استروئیدی استفاده کنید، زخم ممکن است باز گردد.
اگر زخمهای گوارشی بهبودی نیابند چه؟ آیا نیاز به جراحی هست؟
در بسیاری موارد داروها باعث بهبودی زخمها می شوند. در صورتی که زخم دچار حالات زیر شود ممکن است نیازمند جراحی شوید:
- بهبود نیابد
- مداوماً بازگردد
- سوراخ شود، دچار خونریزی شود، معده یا اثنی عشر را مسدود کند
جراحی می تواند:
- زخم را بردارد
- میزان اسید تولیدی معده را کاهش دهد.
برای پیشگیری از زخمهای گوارشی چه کنم؟
استفاده از داروهای ضد درد غیر استروئیدی را متوقف کنید. با پزشکتان در مورد از بین برنده های درد صحبت کنید
برای کاهش خطر ابتلا به زخمهای گوارشی چه کنم؟
- سیگار نکشید
- الکل ننوشید
------------------------------------------------------------------------------------
|
| اطلاعات اولیه |
| توضیح کلی |
| زخم پپتیک عبارت است از یک خوردگی کوچک در لوله گوارش. شایعترین نوع آن (زخم دوازدهه) در 30 سانتیمتر اول روده کوچک بعد از معده رخ میدهد. زخم هایی که در معده تشکیل میشوند، زخم معده خوانده میشوند. یک زخم مسری یا سرطانی نیست. زخمها میتوانند تمامی سنین را مبتلا میکنند. زخمهای دوازدهه تقریباً همیشه خوشخیم هستند در حالی که زخم معده ممکن است بدخیم باشند. |
| علایم شایع |
| دردی با مشخصات زیر: ـ احساس سوزش، سوراخ شدن یا ساییده شدن به مدت 30 دقیقه تا 3 ساعت. درد غالباً بهصورت سوزش سردل، سوء هاضمه یا گرسنگی تعبیر میشود. ـ درد معمولاً در بالای شکم ولی گاهی زیر قفسه سینه است. ـ در برخی افراد درد بلافاصله پس از خوردن رخ میدهد؛ در سایرین ممکن است تا ساعتها بعد ایجاد نشود. غالباً شخص را در شب از خواب بیدار میکند. ـ درد میآید و میرود. ممکن است دورههای کوتاه بدون درد جایگزین هفتهها درد متناوب گردد. ـ درد ممکن است با نوشیدن شیر، غذاخوردن، استراحت یا مصرف ضد اسیدها تسکین یابد. کاهش اشتها و وزن (در زخم دوازدهه ممکن است افزایش وزن وجود داشته باشد زیرا افراد بیشتر میخورند تا راحتتر شوند). استفراغ مکرر مدفوع در خون کمخونی |
| علل |
| تقریباً تمامی زخمها ناشی از داروهای ضد التهاب غیراستروییدی، عفونت با باکتری هلیکوباکترپیلوری یا ترشح بیش از حد اسید هستند، به نظر نمیرسد ناشی از استرس یا اضطراب باشند. |
| عوامل افزایشدهنده خطر |
| سابقه خانوادگی زخم سیگار کشیدن سوء مصرف الکل استفاده از داروهای ضد التهاب غیر استروئیدی (مثل آسپرین) خستگی یا کار بیش از حد رژیم غذایی نامناسب، وعدههای غذایی نامنظم و نخوردن برخی وعدهها گروه خونی O (برای زخمهای دوازدهه) |
| پیشگیری |
| در حدامکان از عوامل خطرزا بپرهیزید. |
| عواقب مورد انتظار |
| معمولاً با تغییر شیوه زندگی و درمان طبی علاج مییابد ولی ممکن است عود کند. |
| عوارض احتمالی |
| سوراخ شدن (خوردگی زخم در طول جدار روده) همراه
با عفونت یا خونریزی به داخل شکم بعد از آن. خونریزی به داخل روده تغییر بدخیمی در زخم |
| درمان |
| اصول کلی |
| آزمونهای تشخیصی میتوانند شامل بررسیهای
آزمایشگاهی خون و مدفوع، آندوسکوپی همراه با بیوپسی برای تشخیص
هلیکوباکتر پیلوری ، بررسیهای رادیوگرافیک با باریوم و گاهی
بیوپسی از مخاط (برای ردکردن سرطان) باشند. بستری کردن در بیمارستان به خاطر عوارضی چون خونریزی از زخم یا سوراخ شدگی یا انسداد شدید مراقبت در منزل برای بیشتر بیماران با دارو، استراحت و تغییر شیوه زندگی. توقف مصرف آسپرین یا داروهای ضد التهاب غیراستروییدی سیگار نکشید. مدفوع خود را هر روز از لحاظ خونریزی بررسی کنید. اگر مدفوع سیاه باشد، سریعاً به پزشک مراجعه کنید. جراحی برای برخی بیماران درصورت وجود درد ناگهانی شدید یا سایر علایمی که به نفع سوراخ شدگی باشند. |
| داروها |
| آنتیبیوتیکها برای ریشه کردن عفونت هلیکوباکتر
پیلوری ضد اسیدها برای کمک به خنثی کردن اسید بیش از حد معده مسدودکنندههای 2 H یا مهارکنندههای پمپ پروتون برای کاهش اسید معده (ممکن است برای برخی از بیماران درمان درازمدت لازم باشد). داروهایی برای پوشانیدن ناحیه زخم |
| فعالیت |
| به محض بهبود علایم، فعالیتهای طبیعی خود را از سر بگیرید. |
| رژیم غذایی |
| از یک رژیم غذایی متعادل شامل 3 وعده برنامهریزی
شده منظم در روز استفاده کنید. از کافئین و هر غذایی که به نظر برسد علایم را بدتر کنند، پرهیز کنید. |
| در این شرایط به پزشک خود مراجعه نمایید |
| اگر شما یا عضوی از خانوادهتان علایم یک زخم را
داشته باشید. اگر استفراغی شروع شود که خونی باشد یا نمای دانه قهوه داشته باشد. اگر مدفوع، خونی، سیاه یا قیری باشد. اگر اسهال شروع شود که ممکن است به خاطر ضد اسیدها باشد. اگر علیرغم درمان، درد شدید باشد. اگر به طور غیرطبیعی، ضعیف یا رنگ پریده باشید |
------------------------------------------------------------------------------------
چرا زخم معده می گیریم؟
تعریف، علائم و علل زخم پپتیک
زخم های پپتیک یا زخم های قسمت فوقانی دستگاه گوارش، زخم هایی هستند که در آستر داخلی معده، قسمت فوقانی روده و مری ایجاد می گردند. رایج ترین علامت زخم پپتیک، درد شکمی می باشد.
در گذشته های نه چندان دور تصور می شد فاکتورهای مربوط به شیوه ی زندگی مانند علاقه ی زیاد به غذاهای پُرادویه یا شغل های استرس زا، ریشه ی اغلب زخم های پپتیک هستند؛ اما امروزه پزشکان دریافتند که علت اصلی زخم های پپتیک، استرس یا رژیم غذایی نمی باشد بلکه عفونت های باکتریایی و برخی از داروها هستند که سبب زخم های پپتیکی می گردند. زخم پپتیک بیماری شایعی است که بیش از 10 درصد بالغین را در جوامع مختلف تحت تاثیر قرار داده است. خبر خوب آن که درمان موفقیت آمیز زخم پپتیکی امکان پذیر است.
علایم:
رایج ترین علامت زخم پپتیک، درد سوزشی می باشد. این درد به علت زخم، ایجاد شده و در اثر تماس اسید معده با منطقه جراحت، بدتر می شود. نشانه های این درد به صورت موارد زیر مشخص می گردند:
* احساس درد در هر جایی از بالای ناف تا جناغ سینه
* احساس درد حداقل از چند دقیقه تا چندین ساعت
* بدتر شدن درد در زمان خالی بودن معده
* شعله ور شدن درد در شب
* اغلب با خوردن غذاهای خاصی که اسید معده را خنثی می کند و یا با استفاده از داروهای آنتی اسید، این درد تسکین می یابد.
* برای چند روز یا چند هفته دردی وجود ندارد و سپس دوباره درد بر می گردد.
در موارد کمتر، علایم و نشانه های دیگری به شرح ذیل در زخم پپتیک دیده می شود:
* بالا آوردن خون، که با رنگ قرمز یا سیاه مشخص می گردد.
* وجود خون تیره رنگ در مدفوع یا قیری شدن مدفوع
* کاهش وزن بدون دلیل
چه زمانی باید به پزشک مراجعه کرد:
زخم پپتیک، زخمی نیست که شما بتوانید به تنهایی و بدون مراجعه به پزشک آن را درمان نمایید. اگرچه داروهای بلوکه کننده اسید و آنتی اسیدها، درد را تسکین می دهند، اما این بهبودی، کوتاه مدت می باشد. چنانچه علایم یا نشانه هایی از زخم مشاهده کردید، برای درمان حتما به پزشک مراجعه کنید.
انواع زخم پپتیک:
بسته به محل زخم، زخم های پپتیک نام های متفاوتی دارند:
* زخم معده: نوعی از زخم پپتیکی است که در معده ایجاد می شود.
* زخم دئودنومی: این نوع زخم پپتیکی در قسمت ابتدایی روده باریک(دئودنوم) ایجاد می شود.
* زخم مری: زخم مری معمولا در قسمت انتهایی مری قرار دارد و اغلب با بیماری مزمن ریفلاکس مری - معده ای(GERD)مرتبط می باشد.
علل ایجاد زخم:
اگر چه استرس و غذاهای پُرادویه در گذشته علت اصلی زخم های پپتیکی بوده اند، اما امروزه پزشکان علت اصلی اغلب زخم ها را باکتری هلیکوباکترپیلوری می دانند. هلیکوباکترپیلوری در لایه ی موکوسی زندگی می کند که بافت معده و روده ی باریک را پوشانده و محافظت می نماید. در اغلب موارد هلیکوباکترپیلوری مشکلی ایجاد نمی کند. اما گاهی اوقات، می تواند لایه موکوسی را از بین ببرد و در معده یا دئودنوم ایجاد التهاب کند و سبب زخم شود.
هلیکوباکترپیلوری، عفونت رایجی در معده و روده می باشد. مطالعات انجام شده در آمریکا نشان داده است که یک نفر از هر 5 نفر فرد زیر 30 سال و نیمی از افراد بالای 60 سال به این عفونت مبتلا هستند. اگر چه هنوز دقیقا چگونگی سرایت هلیکوباکترپیلوری مشخص نیست، ممکن است از طریق تماس نزدیک، مانند بوسیدن، از فردی به فرد دیگر قابل انتقال باشد. همچنین ممکن است هلیکوباکترپیلوری از طریق غذا یا آب نیز منتقل گردد.
هلیکوباکترپیلوری رایج ترین علت زخم پپتیکی است اما تنها علت نمی باشد.
علاوه بر هلیکوباکترپیلوری، دلایل دیگر زخم های پپتیک، یا فاکتورهایی که سبب بدتر شدن آن می گردند، شامل موارد ذیل می شوند:
استفاده ی مرتب از مُسکن ها: داروهای ضدالتهابی غیراستروئیدی می توانند سبب تحریک یا التهاب معده و روده ی باریک گردند. این داروها هم با نسخه و هم بدون نسخه در دسترس هستند و شامل آسپیرین، ایبوپروفن، ناپروکسن، کتوپروفن و غیره می باشند. برای اجتناب از ناراحتی های گوارشی، این داروها باید به همراه وعده های غذایی صرف شوند.
چنانچه زخم پپتیک دارید، مطمئن گردید پزشک تان از وجود زخم در زمان تجویز مُسکن آگاه است.
دیگر داروهایی ضدالتهابی غیر استروئیدی شامل Alka-seltzer و سابسالیسیلات بیسموت می باشند. متاسفانه برخی افراد این داروها را برای رفع علایم زخم های پپتیکی مصرف می کنند، اما این داروها شرایط را بدتر می کنند.
از دیگر داروهای تجویز شده ای که منجر به زخم های پپتیکی می گردند، داروهای استفاده شده برای درمان استئوپورز هستند که بیس فسفونات ها نام دارند و شامل موارد اکتونل(Actonel)، فوساماکس(Fosamax) و ... هستند.
داروهای ضدالتهابی غیر استروئیدی، سنتز آنزیم تولید کننده ی پروستاگلاندین ها(سیکلواکسیژناز) را مهار می کنند. پروستاگلاندین ها ترکیباتی شبه هورمونی هستند که از معده در برابر صدمات فیزیکی و شیمیایی محافظت می نمایند. بدون این محافظ، اسید معده منجر به فرسایش بافت معده شده و سبب خونریزی و زخم می گردد.
سیگار کشیدن: نیکوتین موجود در تنباکو، مقدار و غلظت اسید معده را افزایش می دهد، بنابراین خطر ایجاد زخم را بالا می برد. سیگار کشیدن همچنین روند درمان را کند می کند.
مصرف زیاد الکل: الکل سبب فرسایش لایه موکوسی معده و افزایش تولید اسید می گردد. اما هنوز مشخص نیست که آیا الکل به تنهایی سبب پیشرفت زخم می گردد و یا فقط علایم را بدتر می کند.
استرس: اگر چه استرس، علت زخم پپتیکی نمی باشد اما به عنوان یک فاکتور می تواند در تشدید این بیماری مشارکت کند. استرس علایم زخم پپتیکی را بدتر می کند و درمان آن را به تاخیر می اندازد. برخی از دلایل ایجاد استرس شامل:
وقایع و پیشامدهایی که احساسات را درگیر می کنند،
جراحی یا صدمات فیزیکی مانند سوختگی
یا دیگر آسیب های شدید می باشند.
تغذیه ی نادرست: اگر چه عوامل غذایی اعم از مصرف غذاهای تند و نیز ترشیجات حاوی اسید علت ابتلا به زخم پپتیک نیستند ولی عوامل غذایی و استفاده از غذاهای ناسالم، روند این بیماری را تشدید می نمایند.
ادامه دارد...
برای مشاهده ی وب سایت دکتر فرشچی می توانید به آدرس اینترنتی www.novindiet.com مراجعه نمایید.
دکتر حمیدرضا فرشچی - همکار تبیان
متخصص تغذیه - فوق تخصص دیابت و چاقی
اگر می خواهید با کارشناسان تغذیه ی سایت درباره رژیم های غذایی مشورت کنید، اینجا را کلیک کنید.
اگر می خواهید با پزشکان سایت مشورت کنید، اینجا را کلیک کنید.
برای شرکت در بحث های انجمن سایت مرتبط با بهداشت و سلامت، اینجا را کلیک کنید.
* مطالب مرتبط:
خونریزیهای گوارشی؛ علل و راهحل
تشخیص ودرمان زخم پپتیک (گوارش)
چند راهکار ساده برای کاهش درد معده
کاهش ناراحتی های معده و گوارشی
مشکلات ناشی از عدم هضم غذا و درمان آن
خوراکی های ضد زخم معده، نفخ و ...
مصرف زیاد غذاهای چرب و ادویهدار منجر به ورم معده میشود
مصرف قهوه و چای پر رنگ در بروز زخم معده نقش دارند
---------------------------------------------------------------------------------------
زخم معده و اثنی عشر( زخم پپتیک )
تعریف
زخم پپتیک یک خراشیدگی در پوشش معده یا دوازدهه(اولین قسمت روده باریک) است.کلمه"پپتیک"از واژه پپسین گرفته شده است،یک آنزیم معده که پروتئینها را تجزیه می کند.اگر زخم پپتیک درون معده باشد زخم گاستریک نامیده می شود.
زخمهای کوچک ممکن است هیچ علامتی نداشته باشند.زخمهای بزرگ ایجاد خونریزی شدید می کنند.بیشتر زخمها در اولین لایۀ پوشش داخلی رخ می دهد.یک سوراخ که تمام دیواره را در بر گیرد بنام پرفوراسیون پوشش روده نامیده می شود.پرفوراسیون یک اورژانس پزشکی است.
علل ،شیوع، و عوامل خطر
در حالت طبیعی،پوشش داخلی معده و روده باریک دارای ایمنی نسبت به اثرات تحریک کنندۀ اسید تولیدی در معدۀ شما می باشد.به دلائل زیاد ،مکانیسم دفاعی ممکن است ناقص بوده و سبب تخریب پوشش گردد.این امر سبب التهاب(گاستریت) یا زخم می شود.
شایعترین علت این مسأله عفونت معده با یک باکتری بنام هلیکوباکتر پیلوری(H.pylori) می باشد.بیشتر افراد مبتلا به زخم پپتیک دارای این اورگانیسم هستندکه درون دستگاه گوارشی آنها زندگی می کند.از طرف دیگر بسیاری افرادی که این اورگانیسم رادرون دستگاه گوارش خود دارند هرگز دچار زخم معده نمی شوند.
سایر فاکتورهای مستعد کننده به زخم عبارتند از:
· مصرف آسپرین ،بروفن یا ناپروکسن
· مصرف زیاد الکل
· کشیدن سیگار و مصرف تنباکو
بعلاوه،اگر سابقه خانوادگی زخم داشته باشید یا گروه خونی شما O باشد،شانس بیشتری برای ابتلابه زخم دوازدهه ( اثنی عشر ) دارید.همچنین یک بیماری نادر بنام سندرم زولینگر – الیسون وجود دارد که در آن یک تومور پانکراس ماده ای ترشح می کند که سبب بروز زخمهایی در سراسر معده و دوازدهه می شود.
بسیاری افراد معتقدند فشار عصبی سبب زخم می شود.معلوم نیست این مسأله درست باشد.با وجودیکه بیماران بسیار بد حال که به دستگاه تنفسی متصلند در خطر بالای "زخم استرس" هستند،فشار عصبی روزانه در خانه یا کار ارتباطی با زخمهای پپتیک ندارد.
علائم درد شکم یک علامت شایع است ولی ممکن است همیشه وجود نداشته باشد.درد شکم ناشی از زخم معده ممکن است در افراد گوناگون بسیار متفاوت باشد.مثلاً،درد ممکن است با غذاخوردن بهتر یا بدتر شود.
سایر علائم شایع عبارتند از:
· تهوع،استفراغ
· کاهش وزن
· خستگی
· سوزش سر دل،سوء هاضمه،آروغ زدن
· درد سینه
· استفراع خونی
· مدفوع خونی یا سیاه قیری
لازم به ذکر است که ممکن است هیچ علامتی در اثر زخم نداشته باشید.
نشانه ها و آزمایشات
برای تشخیص یک زخم،پزشکتان یکی از تستهای زیر را توصیه می کند:
· عکسبرداری گوارشی فوقانی(upper GI) – یک تعداد تصویر برداری با اشعۀX که پس از خوردن یک ماده بنام باریوم گرفته می شود.
· آندوسکوپی ( EGD ) – یک تست ویژه است که توسط متخصص گوارش انجام می شودو در آن یک لوله باریک از راه دهان به درون لولۀ گوارشی فرستاده می شود تا معده و روده باریک بررسی شوند.
حین EGD ،پزشک ممکن است یک نمونه از دیواره روده برای آزمایش اچ. پیلوری بردارد.
پزشکتان ممکن است موارد زیر را توصیه کند:
· آزمایش گایاک برای وجود خون در مدفوع
· مقدار هموگلوبین برای تعیین کم خونی
درمان
شما باید در صورت وجود علائم زخم به یک پزشک مراجعه کنید.درمان اغلب شامل ترکیبی از داروهای نابود کننده باکتری اچ.پیلوری،کاهش سطح اسید، و محافظت دستگاه گوارش می باشد.این ترکیب درمانی سبب بهبود زخم می شود و شانس عود را کاهش می دهد.تمامی داروها را مطابق دستور مصرف کنید.
دارو ممکن است شامل یک یا چند داروی زیر باشد:
· آنتی بیوتیکهای نابود کننده هلیکوباکتر پیلوری
· مهار کننده های اسید(مثل سایمتیدین،رانیتیدین،یا فاموتیدین)
· مهار کننده های پمپ پروتون(مثل امپرازول)
· داروهایی که سطح بافت را می پوشانند(مثل سوکرالفیت)
· بیسموت(به پوشش دیواره و نابودی باکتری ها کمک می کند)
اگر زخم معده خونریزی شدید داشته باشد،ا آندوسکوپی ممکن است برای کاهش خونریزی لازم باشد.اگر خونریزی با آندوسکوپی کنترل نشودیا سوراخ شدگی زخم رخ دهد،آن گاه جراحی مورد نیاز خواهد بود.
پیش آگهی
زخم پپتیک بدون درمان تمایل به عود دارد.اگر دستورات درمانی پزشکتان را دنبال کنید و همۀ داروهایتان را مصرف کنید، هلیکوباکتر پیلوری ریشه کن خواهد شد و احتمال کمی وجود دارد که دچار زخم شوید.علائم همچنین با یکسری اقدامات پیشگیرانه در فعالیتهای روزمره بهتر خواهد شد.
عوارض
· خونریزی داخلی
· سوراخ شدگی روده و پریتونیت
· انسداد روده
تماس با اورژانس
با 115 تماس بگیرید اگر:
· بطورناگهانی دچار درد شدید شکمی شدید.
· علائم شوک مثل غش ،تعریق زیاد، یا گیجی پیدا کردید.
· استفراغ یا مدفوع خونی داشته باشید(بویژه اگر قهوه ای،سیاه یا قیری باشد)
· شکم سفت و حساس در لمس داشته باشید.
با پزشکتان تماس بگبرید اگر:
· دارای علائم زخم باشید.
· احساس سرگیجه یا سبکی سر داشته باشید.
پیشگیری
· سیگار نکشید یا تنباکو مصرف نکنید.
· الکل را محدود کنید.
· از آسپرین،بروفن،و ناپروکسن پرهیز کنید.بجایش استامینوفن مصرف کنید.
-------------------------------------------------------------------
| تعداد بازدید: 8109 | ||
|
||
| متخصصان معتقدند بسیاری از دردهای را که در دستگاه گوارش خود احساس می کنید و بر این باور هستید که زخم معده دارید، در واقع ریشه شان زخم معده نیست. | ||
|
بیشتر
ما با زخم معده آشنایی داریم،شاید خودمان یکی از مبتلایان به این بیماری
باشیم یا کسی را در اطرافیان و خانواده خودمان بشناسیم که از این بیماری
شکایت دارد. اما شاید این ناراحتی زخم معده نباشد بلکه این مشکلات مربوط
هستند به سوء هاضمهای که بعد از خوردن غذا ما را آزار میدهد.دکتر
ملکزاده،فوق تخصص گوارش در این باره توضیح می دهند :
زخم معده در کشور ما چقدر شیوع دارد؟ زخم معده کلا بیماری نادری است؛به طوری که در ایران از هر 100 نفر،یک نفر مبتلا به این بیماری است و اغلب افراد به سوء هاضمه دچارند و میتوان گفت که 80 درصد افرادی که سوءهاضمه دارند به ریفلاکس مبتلا هستند.بیماری ریفلاکس یا بازگشت موادغذایی زمانی اتفاق میافتد که دریچه تحتانی مری به خوبی بسته نمیشود و محتویات معده به مری بازمیگردد.وقتی اسید معده با لایه پوشاننده مری تماس پیدا میکند باعث احساس سوزش سردل میشود. این مایع حتی ممکن است در عقب دهان حس شود و حالت ترشکردن را به وجود بیاورد.به علاوه،درد در قفسه سینه،خشونت صدا یا مشکلات بلع و حتی ترش کردن،تلخی دهان و احساس سنگینی بعد از خوردن غذا نیز ممکن است اتفاق بیفتد. علتش چیست؟ دلیل اصلی ریفلاکس مشخص نیست اما ممکن است فتق هیاتال باشد؛یعنی وقتی قسمتی از بخش فوقانی معده از دیافراگم یا پرده ماهیچهای که شکم را از قفسه سینه جدا میکند،بالا بزند و این پرده به دریچه تحتانی مری فشار وارد کند، سبب بازگشت اسید معده به مری شود.مطالعات نشان دادهاند که مصرف الکل،چاقی،بارداری،سیگار،خوردن میوههای ترش، نوشابههای گازدار،غذاهای پرادویه و حتی خوابیدن بلافاصله پس از مصرف غذا میتوانند موجب ریفلاکس شوند. با تغییر رژیم غذایی میتوان این مشکل را برطرف کرد؟ بله،توصیه ما به افرادی که دچار ریفلاکس میشوند،این است که حتیالمقدور از خوردن غذاهای آماده یا همان فست فودها اجتناب کنند.مصرف میان وعدههای ناسالمی چون چیپس و پفک، غذاهای تند،شور و پرادویه را به حداقل برسانند.از مصرف چای فراوان و پررنگ بپرهیزند و غذاهای چرب نخورند.سعی کنند تعداد وعدههای غذاییشان را افزایش داده اما حجم غذا را در هر وعده به حداقل برسانند.از خوردن سس گوجهفرنگی،میوه و سبزیهای ترش و شور جداً خودداری کنند.در ضمن،کاهش وزن،ترک سیگار و عدم مصرف الکل هم در کنترل علایم این اختلال بسیار کمک کنندهاند.این افراد باید از دراز کشیدن بلافاصله پس از غذا اجتناب کرده و هنگام خوابیدن از بالش بلندتری استفاده کنند،در ضمن،نوشیدن نوشابههای گازدار،شکلات و غذاهای چاشنیدار و معطر مثل پیتزا و پرتقال برای این افراد مناسب نبوده و باید به منظور کنترل بیماریشان، مصرف آنها را محدود کنند. اگر ریفلاکس درمان نشود،چه اتفاقی میافتد؟ در صورت عدم درمان ریفلاکس،التهاب مری ناشی از اسید معده موجب خونریزی و زخم در آن ناحیه شده و جوشگاههای ناشی از آسیب بافتی میتواند مری را تنگ کرده و مشکلات بلعی ایجاد کند. زخم اثنیعشر چیست؟ اثنیعشر یا دوازدهه عضوی است که معده و روده کوچک را به هم ارتباط میدهد و ممکن است دچار زخم شود.درد در زخم اثنیعشر میتواند به پشت تیر بکشد و یا سبب نفخ شکم شود.یکی از خصوصیات مهم درد زخم اثنیعشر دورهای بودن آن است که میتواند چند هفته یکبار و یا هر روز رخ دهد و یا حتی بعد از چند ماه خود به خود برطرف شود.در کل،مصرف داروهای کنترل کننده اسید معده میتواند زخم را کنترل کند اما اگر مشکل به دلیل بیماریهای میکروبی دیگر باشد باید درمانهای دیگری نیز مورد استفاده قرار گیرد. داروها و عوارض جانبیشان هم میتوانند سبب ایجاد این مشکل شوند؟بله،داروهای آنتیاسید معمولا داروهایی هستند که در بیماری ریفلاکس برای از بین بردن سوزش سر دل و سایر نشانههای خفیف ریفلاکس توصیه میشوند اما این ضداسیدها هم عوارضی دارند که میتوانند اسهال را به دنبال داشته باشند و یا در مورد نوع نمکهای آلومینیومی آن یبوست ایجاد کنند.نمکهای آلومینیومی و منیزیمی اغلب در ترکیب با یک محصول دیگر برای متعادل کردن این اثرات استفاده میشوند.ضد اسیدهایکربنات کلسیم،پوششدهنده محتویات معده که برای پیشگیری از ریفلاکس تجویز میشود و داروهای دیگری که روی تولید اسید اثر دارند،در مدت کوتاه برای بیماران توصیه میشوند.مصرف برخی داروها نظیر آسپیرین و سالیسیلاتها هم میتواند به بروز یا شدت زخم منجر شود بنابراین بهتر است با مشورت پزشک مورد استفاده قرار گیرند. گردآوری: گروه سلامت سیمرغ
منبع:salamat.ir
مطالب پیشنهادی:
داروهای زخم معده استخوان ها را شکننده می کند
-------------------------------------------------------------------------------------- یک متخصص گوارش با بیان ممنوعیت روزه داری در مبتلایان به زخم معده و اثنی عشر به دلیل بروز و تشدید علائم درد گفت: مبتلایان به این بیماری در رژیم غذایی خود حتما باید از غذاهای آب پز و کبابی استفاده و از خوردن غذاهای تند، چرب و داروهای مسکن پرهیز کنند. دکتر رامین قدیمی، عضو هیات علمی دانشگاه علوم پزشکی تهران درگفتوگو با ایسنا منطقه علوم پزشکی تهران، درباره وزه گرفتن بیماران مبتلا به زخم معده گفت: افراد مبتلا به زخمهای پپتیک (زخم معده و اثنی عشر) نباید روزه بگیرند؛ چرا که گرسنگی طولانی مدت با معده خالی عوامل ایجاد درد را تشدید میکند. این در حالی است که روزه گرفتن برای معدههای سالم نه تنها هیچ ضرری ندارد بلکه بسیار مفید است. وی با اشاره به علائم شایع زخم معده، گفت: زخم معده با دردهای شکمی در ناحیه بالای شکم و معده احساس می شود. دردهایی که با زخمهای اثنی عشر در ارتباط است با گرسنگی تشدید و در مبتلایان به زخم معده با خوردن غذا ظاهر میشود. به گفته وی، اشتهای زیاد و پرخوری در افراد مبتلا به زخم اثنی عشر و کم خوری و بی اشتهایی در مبتلایان به زخم معده از شایعترین علائم ظاهری هستند. این عضو هیات علمی دانشگاه علوم پزشکی تهران، میکروب هلیکوباکتر را عامل اصلی زخم معده عنوان کرد و گفت: این میکروب که معمولا از زمان کودکی و شیرخوارگی در معده انسان وجود دارد در دهه 2و3 زندگی هر فرد بروز کرده و در این مدت به آرامی رشد می کند. در کشورهای در حال توسعه 75 درصد و در کشورهای توسعه یافته 30 درصد افراد این میکروب را در بدن خود دارند. وی در این باره ادامه داد: علاوه برمیکروب هلیکوباکتر، عوامل تغذیهای، داروهایی مانند آسپرین، مسکنها، داروهای مورد استفاده در درمان پوکی استخوان و همچنین عوامل استرس زا مانند شوک، شرایط سخت زندگی و ... می توانند از عوامل ایجاد زخم معده باشند. قدیمی گفت: بهتر است مبتلایان به زخم معده در رژیم غذایی خود از غذاهای آب پز و کبابی استفاده کنند و بهتر است از خوردن غذاهای تند، چرب، انواع فلفلها و همچنین داروهای مسکن، آسپرین و کورتنها پرهیز کنند. به گفته این متخصص گوارش، به دلیل مسائل نژادی، تغذیه ای، استفاده بیش از حد نان و برنج و همچنین شکل ظاهری دریچه مری، ریفلاکس مری یا سوزش سر دل بیشترین شیوع را در ایران نسبت به کل دنیا دارد. ریفلاکس مری و زخم معده از علائم ظاهری و ایجاد کننده مشابه برخوردارند. وی درباره چگونگی درمان زخمهای پپتیکی گفت: اگر عامل میکروبی در ایجاد زخم معده مشخص باشد، 85 تا 95درصد امکان بهبودی کامل وجود دارد. همچنین در صورتی که مصرف داروهای مسکن عامل ایجاد زخم معده باشند، قطع مصرف دارو تنها راه حل درمان این نوع از زخمهاست. قدیمی ادامه داد: درمان خانگی برای زخمهای پپتیک وجود ندارد. شربتهای معده نیز تاثیر آنچنانی در بهبود زخمهای معده ندارند و تنها عامل ایجاد کننده سوزش را تا مدتی برطرف میکند. پوکی استخوان از عوارض جانبی و طولانی مدت این داروها است. وی زخمهای پپتیکی را از عوامل مهم ایجاد کننده خونریزیها عنوان کرد و گفت: با انجام آندوسکوپی، رگهای خونریزی کننده قابل مشاهده هستند. این خونریزیها میتواند خفیف یا خونریزیهای شدید شریانی باشند. این متخصص گوارش افزود:علائم ایجاد درد زخم ها از فردی به فرد دیگر متفاوت است به این منظوربیماران دارای زخم معده رژیم غذایی خاصی ندارند و می توانند تمام میوه ها و سبزیجات را مصرف کنند. وی در پایان گفت: بیماریهایی که جنبه روان تنی دارند مانند کم کاری یا پرکاری تیروئید، سردردهای میگرنی، فشار خون و مصرف داروهای مسکن میتوانند تاثیر مستقیمی بر ایجاد زخم معده داشته باشند. --------------------------------------------------------------------------------------
| ||
زخم معده وقتی ایجاد می شود که تعادل بین ترشحات اسیدی و مقاومت مخاطی معده به هم می خورد. در نتیجه عوامل دفاعی سیستم گوارشی مختل می شوند و زخم معده ایجاد می شود. از دیرباز عواملی را شناخته اند که می توانند باعث کم شدن مقاومت دیواره مخاطی معده شوند. داروهای مختلف، از جمله آسپرین، بروفن و سایر داروهای ضد التهاب و ضد درد در ایجاد زخم معده بسیار مؤثرند. مصرف کورتونها مثل قرص پرونیزولون هم می تواند باعث زخم معده شود. امروزه باکتری خاصی به نام هلیکوباکترپیلوری شناخته شده است که در ایجاد حدود 80 درصد زخمهای معده دخالت قطعی دارد. درمان زخم معده با آنتی بیوتیک در مواردی که علت زخم کاملاً شناخته شده است، یعنی از ترشحات معده یا مخاط معده باکتری هلیکوباکترپیلوری را پیدا کرده اند به صورت قابل توجهی موفقیت آمیز بوده است و از عود مکرر زخم جلوگیری شده است. البته هلیکوباکترپیلوری در معده بسیاری از افراد سالم نیز ممکن است وجود داشت باشد؛ اما همان طور که گفتیم سطح مقاومت مخاط معده و میزان ترشح اسید معده نیز در ایجاد زخم دخالت دارند و هر کدام به تنهایی، به ندرت و کمتر باعث ایجاد زخم می شوند. در طول زندگی، شیوع زخم معده حدود ده درصد می باشد و این اعتقاد وجود دارد که زنان و مردان به یک نسبت به زخم معده دچار می شوند. زخم معده معمولاً کمتر از زخم اثنی عشر دیده می شود. دیده شده که زخم معده با افزایش سن ارتباط دارد و با افزایش سن بروز این بیماری نیز افزایش می یابد. استعمال دخانیات از جمله سیگار احتمالاً از طریق افزایش ترشحات لوزالمعده در ایجاد زخم معده و اثنی عشر دخالت دارد. تنشهای روانی و هیجانی می توانند باعث افزایش ترشح معده و زخم در این ناحیه شوند. علایم زخم معده* یکی از علایم درد است که غالبا بیمار کیفیت این درد را مالشی یا سوزشی توصیف می کند. محل درد معمولاً در قسمت فوقانی شکم و زیر جناغ واقع می باشد که گاهی این درد به دلیل انتشار به ناحیه قفسه سینه با درد قلبی ممکن است اشتباه شود. * معمولاً زخم معده با خوردن غذا ارتباطی ندارد یعنی گرسنگی باعث ایجاد درد نمی شود و گاهی بلافاصله پس از صرف غذا این درد ایجاد می شود و ممکن است با استفراغ و تخلیه معده و ترشحات اسیدی و صفراوی باعث بهبود درد شود. * زخم معده می تواند باعث ایجاد علایم سوءهاضمه از قبیل تهوع، استفراغ، نفخ و آروغهای بیش از حد شود. گاهی اوقات افراد دچار زخم معده، دچار کاهش وزن می شوند. نکته ای که جدیدا مطرح شده است و اهمیت اساسی در پیشگیری دارد این است که زخم معده بخصوص به علت باکتری هلیکوباکترپیلوری به علت ایجاد گاستریت و التهاب دیواره مخاطی معده، استعداد زیادی به سرطان معده پیدا کرده و ممکن است به سرطان معده تبدیل شود. بنابراین توصیه می شود که به موارد پیشگیری کننده زیر توجه شود. ـ هر گونه دردی در ناحیه فوقانی شکم و در انتهای تحتانی جناغ جدی گرفته شود و به پزشک مراجعه شود. ـ در مورد رژیم غذایی مناسب اقدام شود و از مصرف برخی مواد غذایی محرک از قبیل مواد سلولزی (سبزیجات و میوه های خام) پرهیز شود. ـ از استعمال دخانیات بخصوص سیگار خودداری شود. ـ از هیجانات و اضطراب و عوامل استرس زا اجتناب شود. ـ از پرخوری پرهیز نموده و از گرسنگی طولانی نیز خودداری شود. ـ از مصرف دارو بدون نسخه و تجویز پزشک جدا خودداری شود. |
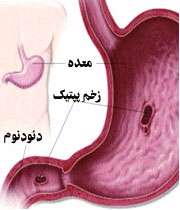
زخم پپتیک (زخم گوارشی)
بیمار)
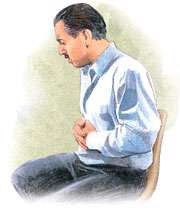
آقای40 سالهای هستم که از دو هفته قبل دچار دردهای شکمی شدهام که با خوردن غذا دردهای شکم من بهتر می شود. هم چنین بعضی اوقات این دردها مرا از خواب بیدار می کند. در گذشته وقتی از داروهای رانیتیدین و سایمتیدین استفاده می کردم بهتر می شدم. سابقه ی مصرف سیگار از 8 سال پیش را دارم. به تازگی که به پزشک مراجعه کردم، ایشان برای من تشخیص زخم اثنیعشر دادند و درمان را شروع کردهام. لطفاً در این مورد مرا بیشتر راهنمایی فرمایید؟آقای دکتر دکترمحمد جعفر فرهوش، متخصص بیماریهای داخلی و فوق تخصص گوارش و آندوسکوپی (استادیار دانشگاه علوم پزشکی تهران) پاسخگوی سئوالات زیر می باشند.
1- زخم پپتیک چیست؟
زخمهای معده و اثنیعشر که از به هم خوردن و تحلیل سطح مخاط معده و اثنیعشر ایجاد می شوند را "زخم پپتیک" گویند. البته زخمها به طور طبیعی هم ممکن است ایجاد شوند، طوری که حدود 10 درصد افراد در طول عمرشان به زخم های معده و اثنیعشر مبتلا می شوند.
زخم اثنیعشر شایع تر از زخم معده می باشد و به طور معمول حدود 10سال زودتر از زخم معده افراد را درگیر می کند.
تصویر پایین مخاط معده یا اثنی عشر را نشان می دهد که با از بین رفتن، دچار زخم می شود.
2- زخمهای معده و اثنیعشر در چه افرادی بیشتر دیده می شوند و آیا جنبه ی ژنتیکی هم دارند؟
این زخمها در افرادی دیده می شوند که مبتلا به میکروبی به نام "هلیکو باکتر پیلوری" باشند یا در افرادی که از داروهای مسکن مثل آسپیرین، بروفن و دیکلوفناک به تعداد زیاد استفاده کردهاند.
زخمهای معده و اثنیعشر در 20 درصد موارد جنبه ی ژنتیکی دارند. هم چنین افرادی که معده شان اسید زیادتری ترشح می کند و از طرفی دخانیات هم مصرف می کنند، بیشتر در معرض ابتلا به زخم معده و زخم اثنیعشر می باشند و متأسفانه این افراد پاسخ مناسبی به درمان هم نمی دهند.
زخم معده و اثنیعشر، بیشتر آقایان را مبتلا می کند.
افرادی که زخم معده و اثنیعشر دارند، با مصرف بعضی از مواد غذایی سنگین، غذاهای ترش، قهوه و الکل دچار تشدید علایم و برگشت مجدد زخم می شوند.
البته تأثیر تغذیه به تنهایی در ایجاد زخم ثابت نشده است، ولی به نظر می رسد ایجاد زخم با استرس رابطه ی مستقیم داشته باشد و افرادی که مشاغل پُر استرس دارند، بیشتر در معرض ابتلا به این بیماری اند و استرسهای شدید و ناگهانی باعث خراشهای ریزی در معده می شود که "زخم استرس یا STRESS ULCER" نامیده می شود.
کسانی که دچار تصادفات شدید یا سوختگی شدید یا ضربات مغزی شدید شدهاند، مستعد ابتلا به STRESS ULCER می باشند که البته این نوع زخم دستگاه گوارش موقتی است و با بهبودی شرایط بیمار، از بین می رود.
ولی زخمهای معده و اثنیعشر، بیماری مزمن می باشند که برگشت می یابند و با مصرف داروهایی که اسید را کم می کند و همچنین با استفاده از شربت معده علایم بیماری کاهش می یابد، ولی احتمال برگشت بیماری تا زمانی که عامل اصلی از بین نرود، وجود دارد.
3- علت ایجاد کننده ی زخمهای معده و اثنیعشر کدام است؟
مهم ترین علت ایجاد کننده ی این بیماری میکروب هلیکو باکتر پیلوری می باشد. 80- 70 درصد زخمهای اثنیعشر و معده در اثر آن ایجاد می شوند.
لازم به ذکر است که همه ی کسانی که این میکروب را دارند ممکن است زخم نداشته باشند و در این صورت لازم نیست درمان شوند. چنان که این میکروب در بیش از نیمی از جمعیت دنیا وجود دارد و شایعترین عفونت انسانی می باشد که خوشبختانه در جوامع پیشرفته شیوع آن کاهش پیدا کرده و در جوامعی که از نظر بهداشتی وضعیت پایینی دارند و همین طور سطح سواد در آنها پایین می باشد، این بیماری بیشتر دیده می شود.
میزان مبتلا شدن در کشورهای جهان سوم به طور غالب در سنین پایین می باشد.
میکروب هلیکو باکتر پیلوری از طریق دهانی- مدفوعی و با استفاده از آب و غذاهای آلوده منتقل می شود و در بزاق دهان هم وجود دارد. به همین علت اگر یک فرد در یک خانواده مبتلا شود، احتمال ابتلا سایر اعضای خانواده بیشتر می شود. در نتیجه رعایت بهداشت در پیش گیری از ابتلا به این بیماری بسیار موثر می باشد.
4- علایم بیماری زخم معده و اثنیعشر کدام است؟
علایم این بیماری عبارتند از: دردهای ناحیه ی وسط و بالای شکم؛ و گاهی در سمت راست و زیردندهها و در موارد کم تری در سمت چپ احساس می شود.
هم چنین گاهی اوقات احساس نفخ و پُری شکم و احساس سوزش و به ندرت تهوع و استفراغ، وجود دارد. زخمهای اثنیعشر باعث می شود که بیمار شب از خواب بیدار شود و با خوردن شربت معده یا غذا درد بیمار کم میشود، بنابراین کسانی که زخمهای اثنیعشر دارند به علت این که مُدام از غذا استفاده می کنند تا درد ساکت شود، دچار اضافه وزن و چاقی می شوند. گاهی زخمها باعث خونریزی و سوراخ شدن و به ندرت تنگی مجرای خروجی معده هم می شود.
------------------------------------------------------------------------------------------
زخم در دستگاه گوارش
در یک فرد سالم، طی عمل هضم، غذا از مری به معده می رود. معده برای هضم غذا، اسید و آنزیم پپسین را تولید می کند. بعد از معده، غذا وارد ابتدای روده کوچک (دئودنوم) می شود. در آنجا عمل هضم و جذب مواد غذایی کامل می شود.
بیماری که دارای زخم در دستگاه گوارش است، در هنگام غذا خوردن درد دارد، زیرا غذا باید مسافت دهان تا روده را طی کند. به علاوه باید اسید و آنزیم ساخته شده در معده را نیز تحمل کند.
زخم معده را "زخم گاستریک "(gastric ulcer) نیز می نامند. زخم در روده کوچک را به نام "زخم دئودنال" می خوانند.
زخم معده و زخم دئودنال را معمولا به نام " زخم پپتیک "(peptic ulcer)می شناسند(تصویر بالا).
درد ناشی از زخم معده با خوردن غذا بدتر می شود. در حالی که درد ناشی از زخم دئودنال معمولاً 2 تا 5 ساعت بعد از خوردن غذا و وقتی معده خالی است، بروز می کند و با خوردن غذا بهبود می یابد.
زخم ها خیلی به ندرت در مری یا در اولین قسمت دئودنوم به وجود می آیند.
این زخم ها ممکن است در هر سنی ایجاد شوند. اما در نوجوانان و کودکان خیلی کمتر اتفاق می افتد. زخم دئودنال غالبا در سنین 30 تا 50 سالگی رخ می دهد و بیشتر در مردان این عارضه شایع می باشد.
پزشکان بر این باورند که شیوه ی زندگی (مثل : استرس، استفاده از دخانیات و...) ، تغذیه، وجود باکتری ای به نام "هلیکوباکتر" و عدم تعادل بین اسید معده و آنزیم پپسین در به وجود آمدن این زخم ها تأثیر به سزایی دارند.
اگر زخم معده باعث خونریزی معده یا سوراخ شدن آن شود، نیاز به مراقبت ویژه و درمان فوری دارد(تصویر بالا).
مهم ترین نشانه ی زخم پپتیک، درد یا سوزش از قفسه سینه تا ناف می باشد. این درد غالباً در اول صبح و بعد از خوردن غذا رخ می دهد. این درد بعد از چند دقیقه یا چند ساعت و یا نخوردن غذا از بین می رود.
افرادی که دارای زخم پپتیک می باشند، می توانند هر غذایی را که میل داشتند، بدون هیچ مشکلی مصرف کنند. اما در بعضی از آنها، برخی غذاها موجب سوزش و ناراحتی می شود. این سوزش به علت تولید زیاد اسید و سوزش قلب است.
این افراد باید بدانند که چه غذاهایی موجب ناراحتی آنها نمی گردد. همچنین باید بدانند که چه غذایی تهیه کنند تا علائم ناشی از زخم پپتیکی را از بین ببرد.
تشخیص زخم پپتیک
بیشتر افراد به خاطر وجود باکتری ای به نام "هلیکوباکتر" مبتلا به زخم پپتیکی می شوند. وجود هلیکوباکتر در تشخیص این بیماری بسیار مهم است، زیرا نبودن این باکتری، به معنی خوب شدن زخم می باشد.
آزمایشات خون، تنفس و بافت معده همه برای تشخیص این باکتری حائز اهمیت می باشد.
آزمایش خون: یکی از راه های آسان برای تشخیص می باشد.
آزمایش تنفس: مقدار گار دی اکسید کربن را در هوای بازدم فرد اندازه گیری می کند. به بیمار ماده ای حاوی اوره و کربن می دهند تا بنوشد. باکتری درون بدن، این مواد را می شکند و به جریان خون و ریه ها می فرستد و با بازدم دفع می شود. پزشک با جمع آوری بازدم می تواند به وجود یا عدم وجود هلیکوباکتر پی ببرد.
آزمایش بافت معده: پزشک ممکن است به وسیله آندوسکوپی (دیدن درون دستگاه گوارش بدن) بخواهد به وجود یا عدم وجود هلیکوباکتر پی ببرد(تصویر بالا).
نشانه های زخم پپتیک، عبارتند از:
- استفراغ خونی
- برگرداندن غذا از معده
- به سختی غذا را قورت دادن
- حالت تهوع داشتن
- مدفوع سیاه
- درد شدید در ناحیه شکم
- درد در قسمت پشت
- درد ی که با خوردن دارو قطع نشود
- کاهش وزن
- ضعف شدید که معمولاً به علت کم خونی بوجود می آید.
درمان بیماران مبتلا به زخم پپتیک
- اولین کاری که می توانید انجام دهید این است که افسردگی، ناراحتی و استرس را از خود دور کنید و فقط بخندید. پس بروید به سوی خنده درمانی!
- آب بنوشید و به طرف آب درمانی بروید.
- گردش در جنگل یا پارک یا علفزار، رفتن به کنار دریا، انجام یوگا و ژیمناستیک و ... در تجدید روحیه به شما کمک می کنند.
- خود را خسته نکنید.
- در هنگام پُربودن شکم، ورزش نکنید، بلکه می توانید به آرامی راه بروید.
- به تغذیه صحیح خود اهمیت بدهید.
در مطلب بعدی درباره "تغذیه ی مناسب برای افراد مبتلا به زخم پپتیکی" برای شما صحبت خواهیم کرد.
--------------------------------------------------------------------------------
 خوراکی های ضد زخم معده، نفخ و ...
خوراکی های ضد زخم معده، نفخ و ...
در اینجا می خواهیم با تعدادی از خوراکی های طبیعی که خواص دارویی در بدن دارند، آشنا شویم...
خوراکی های ضد زخم معده، نفخ و ...
در اینجا می خواهیم با تعدادی از خوراکی های طبیعی که خواص دارویی در بدن دارند، آشنا شویم.
خوراکی های ضد زخم معده(منظور زخم های گوارشی اعم از معده و اثنی عشر)
ائمه ی معصومین(ع) می فرمایند: "معده خانه ی همه ی دردهاست و پرهیز، ریشه ی همه ی درمان هاست".
مکررا توصیه شده است که در خوردن و آشامیدن زیاده روی نکنید. همچنین بسیاری از گفته های ائمه(ع) در مورد خوراکی های مفید و مضر برای معده توسط علم امروزی ثابت شده است.
به طور مثال امام هادی(ع) می فرمایند :"گوشت نمک سود خشک شده، بد گوشتی است، زیرا در معده از هم باز می شود، هر بیماری را برمی انگیزد، هیچ سودی در برندارد و تنها زیان می رساند".
امروزه ثابت شده که مواد غذایی نمک سود شده سرطان زا هستند و مصرف آنها در ایجاد سرطان معده موثر است.
این گونه مثال ها زیادند، ولی به طور خلاصه آنچه دانشمندان امروزی نشان داده اند، این است که برای مثال موز سبز که در حیوانات مورد آزمایش قرار گرفته، سبب تکثیر سلول های پوششی معده و ضخیم تر شدن مخاط معده می شود.
همچنین دیده شده که آب کلم، سبب افزایش ترشح موکوس معده و محافظت مخاط معده از اسید می گردد.
خوراکی های با خاصیت آنتی بیوتیکی مثل ماست، کلم و شیرین بیان علیه زخم معده و گاستریت( التهاب معده) تا حدودی موثرند.
بنابراین همان طور که با کشف میکروب هلیکوباکترپیلوری و درمان مناسب بیماران با داروهای آنتی بیوتیک، دیگر کسی کمتر دچار عوارض کشنده ی زخم های معده و اثنی عشر می شود.
خوراکی های دارای خاصیت ترمیم زخم های گوارشی مانند: موز سبز، کلم ها، شنبلیله، دانه ها، انجیر، زنجبیل، شیرین بیان و چای نیز کمک کننده هستند.
ضد نفخ ها
از قرن ها پیش بشر از گیاهان و ادویه ها جهت رفع بادهای شکم و پاک کردن روده ها استفاده می کرده است. تصور می شود که ماده ی موثر این گیاهان در روغن آنها نهفته است و مکانیسم آنها شل کردن عضلات صاف روده هاست که همان اثر "ضد انقباضات روده ای" را دارد.
خوراکی های دارای اثر ضد نفخ شامل: رازیانه، شوید، بابونه، ریحان، سیر ،نعناع و مریم گلی می باشد.
ضد اسهال ها
برخی خوراکی ها به طور موثری با اسهال مقابله می کنند که شاید به دلیل وجود تانن ها و دیگر ترکیبات قابض در این خوراکی ها باشد.این ترکیبات نه تنها باعث افزایش جذب آب در روده ها می شوند، بلکه موجب کاهش حرکات روده ها، تسکین آنها و در نتیجه بهبود اسهال می گردند. اگرچه ترکیبات دیگری نیز یافت شده که با اثر ضد میکروبی خود روند اسهال را بهبود می بخشند.
نمونه خوراکی های دارای اثرات ضد اسهال شامل: زغال اخته ی خشک شده، دارچین، دانه ی شنبلیله، سیر، زنجبیل، شیرین بیان، جوز هندی، برنج، چای و زردچوبه است.
ضد یبوست ها
اگر از یبوست رنج می برید، ابتدا بهترین نسخه ی درمانی خود را از طبیعت بگیرید. رژیم غذایی غلط و فعالیت بدنی کم و عدم پاسخ منظم به رفلکس (بازتاب) دفع روده ای، همگی عوامل اصلی و شایع ایجاد یبوست هستند. رژیم غذایی غلط، همان رژیم غذایی بسیاری از ما شهرنشینان است که فیبر کمی دارد.
بنابراین مصرف نان سبوس دار علاوه بر خواص دیگر درمانی، در درمان یبوست بسیار مفید است، به شرطی که مصرف مایعات را تا روزی هشت لیوان افزایش دهیم. علاوه بر نان سبوس دار، سبزیجات و میوه ها نیز حاوی فیبر می باشند.
علاوه بر فیبر، مواد دیگری در آلو و قهوه موجودند که سبب افزایش حرکات روده و ترشحات آن می شوند. در مورد قهوه تحقیقات بیشتری لازم است، چرا که قهوه در بعضی افراد یبوست ایجاد می کند.
شیر و پنیر در بعضی افراد ایجاد یبوست می کند که احتمالاً به دلیل اثر کلسیم موجود در آنهاست. البته مصرف شیر در کسانی که کمبود لاکتاز دارند، موجب اسهال می شود.
نمونه ای از خوراکی های موثر در پیشگیری و درمان یبوست: سبوس گندم و برنج، میوه ها و سبزیجات، آلوها، انجیر، خرما، قهوه و مصرف مایعات زیاد است.
دکتر ندا نایبی- پزشک
---------------------------------------------------------------------------------------
هنگامیکه غذا جویده و بلعیده می شود از مری عبور کرده و سپس وارد قسمت فوقانی و حجیم معده شده، در معده مواد غذایی توسط شیره معده (که مرکب از آنزیمهای هضم کننده و اسید هیدروکلریک است) شکسته می شوند و در عین حال میکرو ارگانیسمهای وارد شده به بدن توسط شیره مذکور از بین می روند.
لازم به ذکر است که روزانه درون معده با حدود نیم گالن عصاره معده شستشو داده شده و در واقع معده محلی استریل و کاملا بدون میکروب می باشد.
جهت محافظت ماهیچه های عضلانی معده در مقابل تخریب توسط شیره بسیار قوی معده، لایه مخاطی ضخیمی درون معده بوجود آمده است.
بلع موادی همچون داروهای ورم مفاصل، ایبوپروفن، آسپیرین و الکل لایه مخاطی معده را در برخی نقاط تخریب کرده و همین امر سبب زخم شدن سلولهای لایه اپیتلیوم موجود در زیر موکوس می گردد. عواملی همچون کورتیکو استروئیدها، سیگار کشیدن و استرس موجب تشدید دردهای معده میگردند.
مهمترین عامل جهت ایجاد زخم معده باکتری Helicobacter pylori شناخته شده است.
Helicobacter pylori:
Hbp باکتری است مارپیچی شکل / گرم منفی / کم هوازی / تاژکدار / متحرک
همانطور که گفتیم هلیکو باکترپیلوری باکتری است گرم منفی و حضور آن را می توان توسط رنگ آمیزی گرم به اثبات رساند.
* هلیکوباکترپیلوری و معده:
همانطور که ذکر شد مهمترین عامل در ایجاد زخم و التهابات معده ای هلیکو باکتر میباشد.
هلیکو باکتر پیلوری می تواند با استقرار در بخش آنتروم (بخش انتهایی معده با ماهیچه های ضخیم و قوی ) سبب عفونت طولانی مدت این ناحیه شود.
در واقع تنها باکتری که می تواند در محیط خشن معده و در مقابل حضور شیره معده زندگی و رشد نماید هلیکوباکترپیلوری می باشد.
این باکتری با استفاده از غذا یا آب آلوده از راه دهان وارد معده شده و کافی است یکبار بتواند در موکوس معده پنهان شود , در این حال باکتری مذکور در لایه مخاطی معده مستقر شده و توسط تازکهای برآمده, خود را در میان سلولهای لایه مخاطی جای میدهد و یا در صورت بروز زخم معده در ناحیه فاقد لایه مخاطی و در واقع بر روی سلولهای اپیتلیوم معده استقرار یافته و تاژکهای خود را در آن ناحیه فرو می برد.
برای مقابله با هلیکوباکترپیلوری سیستم ایمنی بدن فعال می شود.
سلولهای سیستم ایمنی به آسانی به علت موکوس ضخیم معده به این ناحیه نمیرسند.
در واقع هنگامیکه لایه موکوسی نازک شده و گلبولهای سفید وارد این ناحیه میشوند نمیتوانند از آن خارج شوند. به سبب درگیری سلولهای ایمنی با هلیکو باکتر آنتی بادیهای موجود در سرم خون که IgG & IgA می باشند بالا میروند.
اگرچه در روند مذکور خود هلیکوباکتر ممکن است عامل ایجاد زخم نباشد اما التهاب لایه آستری معده که توسط هلیکوباکتر ایجاد میشود زمینه ساز بروز زخم یا حتی ایجاد سرطان معده می باشد.
علایم احتمالی حضور هلیکوباکترپیلوریسوء هاضمه / سوزش سر دل / نفخ / حالت تهوع / التهاب معده / بروز زخم اثنی عشر /
درد در ناحیه بالای شکم که یک ساعت یا بیشتر بعد از صرف غذا مشاهده میشود.
نشانه های مذکور توسط مصرف آنتی اسیدها یا شیر و یا داروهای کاهنده اسیدیته معده کاهش می یابند.
درماندر صورتیکه زخم گوارشی بعد از انجام بیوپسی یا آندوسکوپی مشاهده نشد می توان درمان 14 روزه را با آنتی بیوتیک ها و داروهای آنتی اسید را انجام داد. داروهای آنتی بیوتیکی متداول عبارتند از :
کلاریترومایسین / تترا سایکلین / مترونیدازول / آموکسی سیلین
در کنار آنتی بیوتیک درمانی می بایست از داروهایی همچون بیسموت و نیز داروهای کاهنده اسیدیته معده مثل :
رانیتیدین / سایمتدین / فاموتیدین / امپرازول / پنتو پرازول / لانزو پرازول استفاده کرد.
خطرات درمانی داروییمصرف داروی بیسموت میتواند موقتا منجر به خاکستری رنگ شدن دهان و دندان و ایجاد یبوست و اسهال و سیاهرنگی مدفوع بشود.
آنتی بیوتیکها نیز سبب بروز واکنشهای آلرژیک شده و یا حتی موجب مرگ شوند.
برخی آنتی بیوتیکها مثل:
کلاریترومایسین سبب ایجاد مزه بد دهان می شود.
مترونیدازول موجب ناراحتی معده / اسهال / عدم تعادل / خارش / بد طعمی دهان میشود.
این دارو نباید همراه با الکل مصرف شود چراکه باعث سرخ شدن / سردرد / حالت تهوع میگردد.
در ضمن هنگامیکه آنتی بیوتیکها در دوز بالا استفاده می شوند بعد از مدتی بیماران آلودگی با کاندیدای ناپایدار ( آلودگی با مخمر ) پیدا میکنند.
در هنگام درمان آلودگی هلیکوباکتر به این نکته باید توجه نمود که هلیکوباکتر به راحتی نسبت به کلاریترومایسین و مترونیدازول مقاوم میشود و نباید بعد از یک دوره درمانی برای دوره های بعد از آنها (بلافاصله) استفاده نمود.
در واقع بعد از دو هفته آنتی بیوتیک تراپی 4 هفته می بایست از درمان اجتناب کرد.
در صورتیکه هلیکوباکتر توسط آنتی بیوتیکهای مذکور باقی ماند باید احتمال مقاومت باکتری نسبت به آنتی بیوتیک مذکور را بررسی نمود.
تستهای تشخیصی برای شناخت آلودگی با Hbp
این تستها به دو بخش قابل تقسیمند :
الف ) تستهای مهاجم به بافت
ب ) تستهای غیر مهاجم به بافت
الف ) تستهای غیر مهاجم به بافتها عبارتند از :
* تست تنفسی اوره (urea breath testing)
* تست آنتی ژنی مدفوع
* سرولوژی
* PCR
* تست بزاقی
* تست ادراری
ب ) تستهای مهاجم به بافتها عبارتند از :
* تست بیوپسی اوره آز
* بافت شناسی
* Brush cytology
* کشت باکتریایی و تستهای حساسیتی
الف ) تستهای غیر مهاجم به بافتها عبارتند از :
تست تنفسی اوره ( urea breath testing)کافی است هلیکوباکتر تنها یکبار بطور مطمئن در موکوس پنهان شود. در چنین حالتی به وسیله آنزیم عبور دهنده اوره آز به جنگ با اسید معده میرود. این امر به صورت زیر انجام میپذیرد :
C = O ( NH2)2 + H2 + 2H2O ---> HCO3 + 2NH4
اساس تست UBT شناسایی هیدرولیز اوره مذکور توسط Hbp میباشد.
در واقع تست مذکور به دو صورت انجام میشود:
* تست رادیو اکتیو 14C
* تست بدون رادیو اکتیو 13C بیکربنات اوره
هر دو تست طی 15 تا 20 دقیقه انجام شده و بها و وقت یکسانی صرف میکنند.
تست رادیو اکتیو 14C به سبب ممنوعیت استفاده از آن در زنان باردار و کودکان در حال حاضر کم انجام می شود.
اما در تست بدون رادیواکتیو 13C بیکربنات اوره ماده مذکور به صورت خوراکی از راه دهان به بیمار داده می شود. این عمل در دو مرحله انجام می پذیرد به این معنا که 60 دقیقه بعد از دادن مرحله اول ماده به بیمار مرحله دوم ماده مذکور را به بیمار می دهیم.
در این حال با بازدم بیمار و اندازه گیری CO2 و میزان اوره خروجی از وی می توان به حضور یا عدم حضور Hbp پی برد.
آزمایش آنتی ژن مدفوع جزء آزمایشهای ایمنی آنزیمی می باشد که با توجه به بررسی مدفوع بیمار میتوان به حضور یا عدم حضور هلیکوباکترپی برد.استفاده از لانزوپرازول و بیسموت می تواند نتیجه غلط به ما بدهد. در واقع 4 تا 6 هفته بعد از اتمام دوره داروهای مذکور این آزمایش قابل انجام است. رانیتیدین بر روی جواب آزمایش بی تاثیر است. خونریزی معده و روده به سبب خون آلود بودن مدفوع باعث بروز جوابهای نادرست گردید.
تست بزاقیحفره دهان به عنوان مخزن هلیکو باکتر می تواند مورد استفاده در تستها قرار بگیرد.
در واقع به علت رفلکس محتویات معده به مری و سپس دهان هلیکوباکتر میتواند وارد دهان شود و همین امر سبب انتقال آن توسط ارتباط دهانی می گردد.
هلیکو باکتر موجود در بزاق و پلاک دندانی برای تست استفاده میشود.
این تست به نسبت سایرین دقت کمتری دارد.
تست ادراریبا سنجش آنزیمهای موجود در ادرار می توان به حضور یا عدم حضور هلیکوباکتر پی برد. حساسیت تست مذکور بین 82 تا 90 % بوده و به انجام آن توصیه ای نمیشود.
تست سرولوژیتوسط ELISA میتوان آنتی بادیهای IgA & IgG & IgM را اندازه گیری نمود و در صورت بالا بودن آنها احتمال حضور هلیکوباکتر رقم میخورد.
نتایج سرم می تواند + یا _ باشد.
حساسیت تست مذکور بین 90 تا 100% است.
در ضمن سرم می تواند در برخی از بیماران سالها بعد از ریشه کنی هلیکوباکتر آنتی بادیهای موجود در خون را + نشان دهد.
ب ) تستهای مهاجم به بافتها عبارتند از :
تست بیوپسی اوره آزدر تست مذکور به واسطه بیوپسی توسط یک رشته مخصوص و ظریف آندوسکوپی در مدت یک ساعت حضور یا عدم حضور هلیکوباکتر تعیین می شود.
در این تستها شناسایی نمونه ها از طریق یک نوار معرف با شاخص PH و یک لایه حاوی اوره بر روی نوار انجام می پذیرد.
بافت شناسیبا نمونه برداری و بررسی بافت معده میتوان به حضور هلیکوباکتر پی برد.
در این آزمایش می توان حضور التهاب معده را مشاهده نمود و یا در صورت لزوم ردیابی meta plasia ( تغییر غیر قابل برگشت بافت معده یا روده به بافت دیگر ) را بررسی نمود.
مشکلات موجود در بیوپسی عبارتند از :
- تراکم هلیکوباکتر در نقاط مختلف معده متفاوت است و می تواند منجر به نمونه گیری غلط شود.
- در صورتیکه بیماران داروهای ضدترشحی مصرف کرده باشند نتایج نادرستی به ما میدهد.
ارتباط هلیکوباکترپیلوری با سایر بیماریها
هلیکوباکتر و زخم اثنی عشردر73 % از بیماران مبتلا به زخم دوازدهه حضور هلیکوباکتر توسط تست بیوپسی اوره آز تایید شده و تنها در 23 % از بیماران مبتلا هلیکوباکتر گزارش نشده است.
تحقیقات نشان می دهد که آلودگی با هلیکوباکتر در معده میتواند مستقیما موجب رشد زخمهای اثنی عشر شود.
هلیکوباکتر و زخم معده در اکثریت قریب به اتفاق زخمهای معده میتوان هلیکوباکتر را دید.
در واقع ضعف لایه مخاطی محافظت کننده معده توسط هلیکوباکتر میتواند زمینه ساز بروز زخم معده محسوب شود.
البته استفاده از داروهای غیر استروئیدی غیرالتهابی موجب عدم تشخیص هلیکوباکتر و پنهان شدن آن میگردد.
برای شناخت دقیق عامل ایجاد کننده زخم معده می بایست بیوپسی کاملی از مخاط معده تا زخم مذکور در یک محل معین صورت پذیرد.
بیوپسی در هنگام خونریزی معده به سبب حضور خون انجام ناپذیر یا سخت می باشد.
تست بیوپسی اوره آز عموما در چنین مواردی استفاده می شود با این حال استفاده از داروهای ضد زخم میتواند با این تست تداخل داشته باشد.
در کسانی که سابقا مبتلا به زخم معده بوده اند استفاده از آندوسکوپی یا رادیولوژی و در کنار آنها تست سرولوژی برای شناخت هلیکوباکترالزامی است.
زخمهای معده در 60 تا 80 % موارد آلودگی به هلیکوباکتر قابل مشاهده اند.
هلیکوباکتر و سرطانسرطان معده مرتبط با حضور هلیکوباکتر شناخته شده است. البته این بدان معنا نیست که هرکس مبتلا به هلیکوباکتر بود لزوما به سرطان معده دچار می شود اما حضور هلیکوباکتر درمان نشده زمینه ساز ابتلا به سرطان معده خوانده شده است . در عین حال نژادهای زرد پوست ساکن چین و ژاپن جزء نژادهای مستعد به ابتلا به سرطان معده شناخته شده اند .
فتق چیست ؟
فتق چیست ؟
پزشکی . نت : امروزه مردم به بیرون زدگی کشاله ران فتق یا باد فتق می گویند . نکته اینجاست که فتق ممکن است در هرجایی از بدن ایجاد شود . در واقع به جابجایی اعضای بدن از جایگاه طبیعی خود فتق گفته می شود.
دکترسامان محمدی پور«دستیار جراحی عمومی»
فتق ها جدار شکم ، فتق های روده ای یا فتق مغزی نیز وجود دارد اما بیشتر مردم فتقهای کشاله ران و ناف را بیشتر می شناسند. فتق های جدار شکم انواع مختلف و علل مختلفی دارد . شایع ترین فتق جدار شکم فتق اینگوینال یا مغبنی (کشاله ران) می باشد که بیشتر در سمت راست دیده می شود. فتق های جدار شکم ممکن است در جاهای مختلف وبه اسمهای گوناگون وجود داشته باشد که در اینجا فقط به فتق کشاله ران و فتق نافی اشاره می کنم.
اصولا فتق های جدار شکم علل مختلفی دارند ولی به 2 گروه مادرزادی و اکتسابی تقسیم می شوند . علل مادرزادی که بیشتر به علت نقص ژنتیکی در تشکیل سیر آناتومیکی بیضه ها می باشدو در کودکان حتی موقع تولد دیده می شود و حتی ممکن است حاوی مایع نیز باشد. فتق های اکتسابی بیشتر در سنین بالاتر دیده می شود و از علل آن سیگار، فعالیت سنگین، مشکلات ریوی و سرفه های مزمن، مشکلات عضلانی، سابقه جراحی های ناحیه و ..... می باشد. البته فتق هایی که در سنین جوانی ایجاد می شود نیز ممکن است علت مادرزای داشته باشد.
کلا در فتق ها مسئله مهمی که باید در نظر گرفته شود آن است که محتوی فتق شامل چه ارگانها و عناصری می باشد. فتق های جدار شکم بیشتر شامل ارگانها ی داخل شکم و روده ها و امنتوم ها( چادورینه) می باشد و باید به آن دقت کرد. فرقی ندارد که فتق به چه دلیل ایجاد شده باشد بلکه باید در هر صورت تحت جراحی قرار گیرد.
علائمی که فتق ها ایجاد می کنند بیشتر خود را به شکل توده در ناف و یا کشاله ران نشان می دهند که اندازه های مختلفی دارد. در موارد فتق نافی توده ای گرد از وسط ناف خارج می شود که می تواند از اندازه یک گردو تا اندازه یک توپ فوتبال باشد که بستگی به مراحل فتق و نقص جدار شکم دارد.
از نظر آناتومیکی جدار شکم از لایه های مختلف تشکیل شده که کاملا محکم و روی هم می باشند .نقص این جداره ها به دلایلی که گفته شدباعث می شود که این احشاء شکمی به علت فشار داخل شکمی خارج شده و توسط پوست روی آن پوشیده و خود را بصورت توده نمایان کنند.
علامت دیگر درد است ، درد مسله مهمی است که باید به آن دقت کرد. اصولا فتق ها تابع وضعیت بیمار کوچک و بزرگ و داخل و خارج می شوند. در هنگام سرفه یا زور زدن بیرون زده و هنگام خوابیدن داخل می رود. بیشتر بیماران موقع ایستادن زیاد دچار درد مبهم کشاله ران می شوند که به علت فشار فتق می باشد.
بعضی اوقات فتق ها ( بیشتر در کشاله ران) ممکن است خود را با درد مبهم ناحیه نشان دهد و در معاینه توده ای لمس نشود.و بیمار باشکایت از درد مراجعه کند.
در مورد فتق های کشاله ران ممکن است از یک توده کوچک شروع شده و یا تا داخل کیسه بیضه پیشرفت کرده و حتی باعث بزرگ شدن کیسه بیضه ها شده و گاهی تا اندزه یک توپ بسکتبال بزرگ شود که روده های بیمار را نیز در بر گیرد
مسئله ای که مهم است این است که تا وقتی که این توده ها متحرک هستند مشکلی ندارند ولی گاهی این توده ها گیر افتاده و باعث درد شدید می شودکه جزء اورژانسهای پزشکی بوده و حتما باید جا انداخته شود.(باید توده بیرون زده را به محل اصلی خود باز گرداند.) البته جا اندازی فتق فقط در فتق های کشاله را ن جایز است و تا دو بار ممانعتی ندارد اما فتق های دیگر تما باید تحت عمل جراحی قرار گیرندو جا اندازی جایز نمی باشد. البته جا اندختن فتق کشاله ران هم شرایطی داردهنگامی که فتق گیر می افتد به علت انسداد روده درون آن و کاهش خونرسانی احتمال پاره شدن روده داخل فتق وجود دارد که در صورت پیشرفت این مشکل و سیاه شدن روده جا انداختن جایز نبوده و بیمار حتما باید بصورت اورژانس جراحی شود و یا هنگامیکه بعد از دو بار جا اندازی، جا نیافتاد فتق باید به صورت اورژانس جراحی شود.
علائم ایسکمی(کاهش خون رسانی) و کم خونی و احتمال پارگی روده شامل درد کل شکم، تب، تهوع و استفراغ شدید و عفونت خونی می باشد که بیمار حتما باید تحت جراحی قرار گیرد.
فتق های اینگوینال( کشاله ران) در هر موقعی که تشخیص داده شود باید تحت جراحی قرار گیرند البته به جراحی اورژانس احتیاج ندارند. ( مگر در مواردی که اشاره شد) و باید به صورت سرپایی بیمار در اسرع وقت جراحی شود. در افراد پیر که حال عمومی خوبی ندارند و شرایط عمل جراحی را ندارند می توان محافظه کارانه رفتار کرد و بیمار را جراحی نکرد. ولی در موارد اورژانس باید این بیماران نیز جراحی شوند. در مواردی هم فتق کم کم بزرگ شده و داخل کیسه بیضه شده و گیر می افتد که به مرور زمان صورت می گیرد و از این فتق ها باید ترسید.
محل برش فتق ها ی کشاله ران کمی پایینتر از برش آپاندیس روی شکم در هر دوطرف می باشد.
در موارد فتق نافی در سنین بالا حتما باید جراحی شود . در بچه ها می توان تا سن 4 سالگی صبر کرد اما در مواردی که بیش از 4 سال بماند و یا گیر بیافتد و یا قطر نقص شکمی بیش از یک انگشت باشد(یعنی نوک انگشت وارد شکم شود) باید جراحی شود.
فتق هایی که وارد کیسه بیضه می شوند گاهی با توده های بیضه و واریس بیضه اشتباه می شوند که در مورد شک باید حتما به پزشک مراجعه کرد.
پس در موارد فتق باید به پزشک مراجعه کرده و در مورد جراحی با وی مشاوره کرد تا از عوارض خطرناک تر جلوگیری شود.
سوالات شایعی که در میان مردم رواج دارد به شرح زیر است :
آیا بعد از عمل جراحی فتق عود می کند؟
بله- فتق ها ممکن است بعد از جراحی دوباره عود کنند که بستگی به تکنیک عمل جراحی دارد . ما گاهی در جراحی فتق از مش یا یک توری مصنوعی استفاده می کنیم تا مانند یک پشتیبان از فتق جلوگیری کند که گاهی باز هم عود می کند.
آیا فتق بند باعث بهبود فتق می شود؟
خیر- در موارد فتق های کشاله ران برای مدت محدودی که بیمار جهت جراحی وقت ندارد اشکالی ندارد ولی باعث درمان آن نمی باشدو استفاده دراز مدت از فتق بند ها باعث چسبندگی لایه های فتق و مشکلتر کردن جراحی می شود.
عوارض جراحی فتق چیست؟
شایعترین عارضه جراحی فتق درد ناحیه می باشد که گاهی تا یک سال باقی می ماندو آزار دهنده است. که مصرف مسکن ها و پوشیدن شورت های محکم که بیضه هارا بالا ببرد می تواند کمک کننده باشد.
خونریزی و بزرگ شدن منطقه از عوارض دیررس جراحی ممکن است باشد که عموما کار خاصی احتیاج ندارد و با درمان علامتی(کمپرس آب گرم و مصرف مسکن ) بهتر می شود
نکته اینجاست که فعالیت های سنگین را بیمار نباید بلافاصله بعد از جراحی شروع کند و احتمال عود فتق را زیاد می کند. عفو نت های زخم هم مانند هر زخم دیگر ممکن است اتفاق بیافتد . اصولا بعد از عمل جراحی فتق نباید تا 48 ساعت به زخم آب بخورد ولی بعد از آن بیمار می تواند حمام برود.
از عوارض دیگر جراحی فتق سوزش و خارش ناحیه می باشد که نکته مهمی نیست. در جراحی فتق ها دو طرفه در مواردی که تکنیک غلط باشد عقیمی نیز دیده می شود که بسیار نادر است . در کل ورزیده بودن عضلات شکم از عود فتق ها جلوگیری می کند . اصولا فتق های کشاله ران در افرادی که عضلات شکمی شلی دارند بیشتر دیده می شود.
پس نکاتی که باید در نظر بگیریم این است که در صورت داشتن فتق همیشه به سرعت به پزشک جراح رفته تا در باره آن مشورت انجام شود.
در صورت گیر افتادن فتق حتما به اورژانس برروید چون جزء اور ژانسهای جراحی می باشد. امروزه روشهای لاپاراسکوپی نیزجهت جراحی فتق استفاده می شود که از عوارض آن می کاهد و از نظر زیبایی و مشکلات محل عمل مقبولتر از روش باز می باشد.
البته روش لاپاراسکوپی در همه انواع هرنی ها (فتق ها ) استفاده نمی شود.
داروهایی که در بیماریهای گوارشی به کار می روند

دستگاه گوارش عملکردهای متعددی دارد ، از جمله اعمال هضمی ، دفعی ، فعالیت غددی درون ریز و برون ریز. این اعمال ، اهداف مهمی برای داروهای مختلف محسوب می شوند و بسیاری از داروهایی که در بیماری های گوارشی به کار می روند ،
الف ) داروهایی که در بیماری اسید – پپتیک تجویز می شوند
زخم و ساییدگی مخاط بخش بالایی دستگاه گوارش ، مشکلات شایعی هستند که با بازگشت مری به معده ( GERD ) ، زخم های معده و دوازدهه و آسیب مخاطی مرتبط با استرس تظاهر می یبابند . داروهایی که در بیماری اسید پپتیک ( شکل 1 – 60 ) استفاده می شوند اسیدیته درون معده را کاهش داده و دفاع مخاطی را تقویت می کنند ( و یا در موارد زخم های پپتیک ، باکتری هلیکوباکتر پیلوری را ریشه کن می کنند که در بیش از 80 % بیماران مبتلا به زخم های دوازدهه دیده می شوند .
1-آنتی اسید ها –آنتی اسیدها بازهای ضعیفی هستند که با تحریک پروتون های دستگاه گوارش ، اسید معدی را خنثی می کنند و سبب تحریک عملکرد حفاظتی مخاط معده نیز می شوند . اگر این داروها با دوز بالا که برای افزایش قابل توجه PH معده ضروری است تجویز شوند ، احتمال عود زخم های پپتیک را به گونه موثری کاهش می دهند .
تفاوت عمده آنتی اسیدها ، در میزان جذب و تاثیر بر قوام مدفوع است . پر مصرف ترین آنتی اسیدها ، در ایالات متحده عبارتند از هیدروکسید منیزیم ( Mg[ OH]2 ) و هیدروکسید آلومینیوم ( AL[ OH]3 ) . هیچ یک از این بازهای ضعیف به میزان قابل توجهی از روده جذب نمی شوند . هیدروکسید منیزیم یک ملین قوی است ، در حالی هیدروکسید آلومینیوم تأثیر یبوست زا دارد . این داروها به شکل مجزا یا در فرآورده های ترکیبی در دسترس هستند . کربنات کلسیم و بیکربنات سدیم نیز بازهای ضعیفی هستند . اما تفاوت آنها با هیدروکسیدهای آلومینیوم و منیزیم در میزان جذب از دستگاه گوارش است . نمک های کلسیم و بی کربنات ، به دلیل جذب از دستگاه گوارش و اثرات سیسمتیک چندان محبوب نیستند .
|
واژه های کلیدی |
||
|
بیماری اسید پپتیک |
|
گروهی از بیماری ها که سبب خراشیدگی یا زخم شدگی غشای مخاطی دستگاه گوارش می شوند و از این جمله می توان GERD ، زخم های دوازدهه ، دیسپلازی غیر زخمی و گاستریت مرتبط با استرس را با نام برد . |
|
ضد اسفراغ |
|
دارویی که تهوع و اسفراغ را کاهش می دهد . |
|
بیماری برگشت مواد غذایی از معده به مری ( GERD) |
|
تحریک یا التهاب مری به علت بازگشت اسید معده که سوزش سر دل نیز نام دارد . |
|
گاستروپارزی |
|
فلج عضلات معده و احتمالاً دیگر نقاط دستگاه گوارش که به علت آسیب اعصاب یا عضلات گوارشی است و در دیابت و بیماری پیشرفته پارکینسون دیده می شود . |
|
بیماری التهابی روده (IBD) |
|
اختلال التهابی روده که بل تحریک و زخم شدگی کولون و رکتوم ( کولیت اولسراتیو ) یا کولون و سایر نواحی نزدیکتر دستگاه گوارش ( بیماری کرون ) همراه است . |
|
سندرم رودۀ تحریک پذیر (IBS) |
|
بیماری با منشأ ناشناخته که با حملات ناراحتی شکمی و عملکرد غیر طبیعی روده ( اسهال ، یبوست یا هر دو ) همراه است . |
|
محرک |
|
دارویی که حرکت را در دستگاه گوارش تحریک می نماید . |
|
پمپ پروتون |
|
H+ / K+ ATPase سلول جداری که انرژی ATP برای ترشح پروتون به داخل معده استفاده می کند ( شکل 1-60 ) ؛ هدف نهایی این داروها سرکوب ترشح اسید است . |
1-آنتاگونیستهای گیرنده H2 – سایمتییدین و سایر آنتاگونیستهای H2 ( رانیتیدین ، فامویدین و نیزاتیدین ) ، تولید اسید را مهار می کنند . این داروها در درمان GERD ، بیماری جذب معده دیسپلازی غیر زخمی و جلوگیری از گاستریت مرتبط با استرس در بیماران بسیار بد حال موثرند . اگر چه این داروها هنوز به طور گسترده ای مورد استفاده هستند ، اما استفاده بالینی از آنها توسط سایر مهار کننده های موثرتر وبی خطر پمپ پروتون جایگزین شده است .
2-مهار کننده های پمپ پروتون – اومپرازول و سایر مهار کننده های پمپ پروتون ( اسومپرازول ، لانسوپرازول ، پانتوپرازول و رابیرازول ) سلول های پاریتال معده می باشد . این داروها بازهای ضعیف چربی دوستی هستند که پس از انتشار به کانالیکول های سلول پاریتال ، پروتون دار می شوند و غلظت آنها به بیش از 1000 برابر می رسد . در اینجا این داروهابه سولفو امیدها تبدیل می شوند که با پیوند کووالانس به پمپ پروتون متصل شده و آنزیم را به شکل برگشت ناپذیر مهار می کنند . شکل خوارکی این داروها پوشش روده ای دارد تا از غیر فعال شدن در معده مصون بمانند این داروها در کبد به سرعت متابولیزه می شوند و نیمه عمر 1 تا 2 ساعت دارند . با این حال ، مدت اثر آنها 24 ساعت است و ممکن است 3 تا 4 روز طول بکشد تا حداکثر کارآیی ظاهر گردد .
مهار کننده های پمپ پروتون در درمان GERD و زخم معده از آنتاگونیستهای H2 موثرتر هستند و در درمان دیسپلاری غیر زخمی و جلوگیری از خونریزی مخاطی مرتبط با استرس به همان میزان موثرند . به علاوه این داروها در درمان سندرم زولنگر – الیسون ( که معمولاً با یک تومور ترشح کننده گاسترین همراه است ) مفید هستند . عوارض جانبی این داروها نادر است ، از جمله اسهال ، درد شکمی و سردرد . درمان دراز مدت با مهار کننده پروتون ممکن است به هیپرگاسترینمی بیانجامد . با این حال ، هیچ مطالعه ای نشان نداده که این داروها احتمال بروز کارسینوئید یا سرطان کولون را افزایش می دهند . این داروها ممکن است فراهمی زیستی خوراکی ویتامین B12 و برخی داروها ( مانند دیگوکسین ، کتوکونازول )را برای جذب به محیط اسیدی نیاز دارند ، کاهش دهند . بیمارانی که مهار کننده های پمپ پروتون مصرفمی کنند در معرض افزایش خطر عفونت های تنفسی و روده ای هستند .
3-سوکرالفات – سوکرالفات ( آلومینیوم سوکروز سولفات ) یک مولکول کوچک و با قابلیت حلالیت کم است که در محیط اسیدی معده ، پلیمریزه می شود . این پلیمر به بافت آسیب دیده متصل می شود و یک پوشش محافظت کننده را بر روی بستر زخم تشکیل می دهد . این دارو می تواند التیام زخم پپتیک را تسریع کند و احتمال عود را کاهش دهد . متأسفانه سوکرالفات باید چهار با در روز تجویز شود . سوکرالفات به حدی نامحلول است که اثرات سیستمیک در پی مصرف خوراکی ملاحظه نمی شود ؛ سمیت آن بسیار اندک است .
4-میزوپروستول – میزوپروستول آنالوگ PGE – 1 است که سبب افزایش محفاظت مخاطی و مهار ترشح اسید می شود . این دارو در کاهش خطر زخم در مصرف کنندگان داروهای ضدالتهابی غیراستروئیدی ( NSAIDS ) موثر است اما به علت نیاز به مصرف دوزهای متعدد و عوارض جانبی غیر قابل تحمل ( اختلالات گوارشی و اسهال ) به سختی تحمل می شود . .
4-بیسموت کلوئیدی – بیسموت عملکردهای متعددی دارد که از آن جمله می توان به تشکیل پوشش محافظ بر بافت غیر زخمی ، تحریک مکانیسنهای دفاعی مخاط ، اثرات ضدمیکروبی مستقیم ، و تجزیه انتروتوکسین ها اشاره نمود . بیسموت ساب سالیسیلات ترکیب غیر تجویزی بیسموت و سالیسیلات است که در ایالات متحده تجویز می شود و از دفعات دفع مدفوع و اسهال عفونی می کاهد . بیسموت رنگ مدفوع را سیاه می کند .
5-آنتی بیوتیک ها – عفونت مزمن هلیکوباکتر پیلوری در اکثر افراد مبتلا به زخم پپتیک عود کننده و غیر مرتبط با NSAID دیده می شود و ریشه کنی این ارگانیسم ، احتمال عود زخم را در این بیماران به شدت کاهش می دهد . رژیم های انتخابی مشتمل است بر یک مهار کننده پمپ پروتون به علاوه یک دوره بیسموت ، تتراسیکلین و مترونیدازول یا یک دوره آموکسی سیلین به علاوه کلاریترومایسین .
ب ) داروهایی که حرکات دستگاه گوارش را افزایش می دهند
داروهای پروکینتیک ، داروهایی هستند که تحریک دستگاه گوارش فوقانی را تحریک کرده و در موارد گاستروپارزی و تأخیر تخلیه ، موثرند . به دلیل توانایی این داروها در برخی از بیماران مبتلا GERD مفید فایده می باشد . در گذشته ، آلونیستهای کولینومیمتیک از جمله بتانکول در GERD و گاستروپارزی به کار می رفتند اما عدم دسترسی کافی به انواع دارای عوارض کم استفاده از آنها را محدود کرده است . نئوستیگمین مهار کننده استیل کولین استراز است که هنوز هم در درمان بیماران مبتلا به اتساع روده بزرگ که در بیمارستان بستری هستند ، به کار می رود . در فصل 7 در مورد کولینومیمتیک ها توضیح داده شده است . در دستگاه عصبی روده ، دوپامین عملکرد مهاری خود را بر مهار تحریک کولینرژیک انقباض عضله صاف اعمال می کند متوکلوپرامید آنتاگونیست گیرنده D2 دوپلمین است که تحریک گوارشی را القا می کند . عملکرد مهار کنندگی گیرنده D2 توسط متوکلوپرامید در مغز در جلوگیری از استفراغ پس از بیهوشی به منظور جراحی و اسفراغ القا شده توسط داروهای شیمی درمانی سرطان حایز اهمیت است . مصرف مزمن متوکلوپرامید سبب علائم پارکینسونیسم ، عوارض خارجی هرمی و هیپرولاکتینمی می شود .
پ ) داروهای ضد استفراغ
داروهای مختلفی در پیشگیری و درمان استفراغ بویژه استفراغ ناشی از شیمی درمانی موثر هستند . علاوه بر متوکلوپرامید و سایر آنتاگونیستهای گیرنده D2 دوپامین ، داروهای ضد استفراغ موثر آنتاگونیستهای 5- HT3 (مانند اندانسترون وگرانیسترون) از جمله دیفن هیدرامین و فتوتیازین های متعدد (پرومتازین ) ، داروهای آنتی موسکارینی از جمله اسکوپولامین ، کورتیکواستروئید( دگزامتازون ) ، و آگونیستهای گیرنده کانابینوئید از جمله درونابینول ونابیلون می باشند . آنتاگونیستهای 5- HT3 ، اوندانسترون ، گرانیسترون ، دولاسترون و پالونوسترون در جلوگیری از تهوع و استفراغ پس از بیهوشی عمومی و بیماران تحت شیمی درمانی موثرند . آپرپیتانت ، یک داروی ضد تهوع جدید است که آنتاگونیست گیرنده نوروکینین ( NK1) 1 در ناحیه postrema دستگاه عصبی مرکزی می باشد و توسط ماده P و سایر تاکی کینین ها فعال می شود . آپرپیتانت برای استفاده ترکیبی با سایر ضد استفراغ ها به منظور جلوگیری از تهوع و استفراغ پس از شیمی درمانی به کار می رود . این دارو سبب خستگی ، گیجی ، و اسهال می شود . آپرپیتانت به عنوان سوبسترا و مهار کننده CYP3A4 در بسیاری از واکنش های دارویی شرکت می کند .
داروهایی که در سندرم روده تحریک پذیر به کار می روند
سدرم روده تحریک پذیر با حملات برگشت ناپذیر ناراحتی شکمی ( درد ، نفخ ، اتساع یا کرامپ شکمی ) به همراه اسهال یا مدفوع ( یا هر دو ) تظاهر می یابد . استفاده از تدابیر درمانی به علائم بیماری بستگی دارد و شامل داروهای ضد اسهال و ملین و دوزهای پایین ضد افسردگی های سه حلقه ای به منظور درمان درد شکم ( فصل 30 ) می باشد . داروهای آنتی کولینرژیک از جمله دی سیکلومین و هیوسیامین به عنوان داروهای ضد اسپاسم به منظور کاهش درد شکم به کار می روند اما تاثیر آنها به خوبی اثبات شده است . آلوسترون ، آنتاگونیست پر قدرت 5 – HT3 است که در زنان مبتلا به IBS شدید به همراه اسهال ، به کار می رود . آلوسترون سبب یبوست شده و عوارض نادر آن از جمله یبوست شدید نیازمند بستری شدن یا جراحی و موارد بسیار نادر کولیت ایسکمیک قابل ذکر است . به همین دلیل ، استفاده از آن محدود است . هنوز مشخص نیست که آیاآنتانیستهای ضعیف تر 5 – HT3 به عنوان داروهای ضد استفراغ ( از جمله اندانسترون ) در درمان IBS نقش دارند یا خیر . تگاسرود آگونیست نسبی گیرنده 5 – HT4 است که تخلیه معده راتسریع نموده و سبب افزایش تحرک روده کوچک و بزرگ بدون تاثیر بر تحرک مری می شود و لذا با اقزایش ترشح کلر در کولون قوام مدفوع را کاهش می دهد . تگاسرود به منظور درمان کوتاه مدت زنان مبتلا به IBS که یبوست دارند و درمان سایر موارد یبوست مزمن در ایالات متحده ، مورد پذیرش قرار گرفته است . بااین حال ، مصرف آن به علت عوارض قلبی عروقی متوقف شده است .
ث ) داروهایی که در بیماری التهابی روده به کار می روند
داروهایی که در درمان کولیت اولسراتیو و بیماری کرون به کار می روند ، عبارتند از گلوکوکورتیکوئیدها ، آنتی متابولیتهای سرکوب کننده ایمنی مانند آزاتیوپرین ، 6 مرکاپتوپورین ، متوترکسات اینفلیکسیماب ، و آمینوسالیسیلاتها ( مانند سولفاسالازین ، بالسالازید ، مسالامین ) . جذب آمینوسالیسیلاتها در پی مصرف خوراکی ، ناچیز است . این داروها 5- آمینوسالیسیلک اسید ( 5 – ASA ) را در روده بزرگ آزاد می کنند و این ماده ، ساخت پروستاگلاندین ها و لکوترین های التهابی را مهار می کند . سولفاسالازین ( ترکیبی از 5 – ASA و سولفاپیریدین ) عوارض جانبی متعددی دارد که ناشی از جذب سیستمیک بخش سولفاپیریدین دارو است . این عوارض وابسته به دوز هستند و عبارتند از تهوع ، ناراحتی گوارشی ، سردرد ، درد عضلانی ، درد مفضلی ، سرکوب مغز استخوان ، بی حالی ، و بیش حساسیتی شدید . سایر آمینوسالیسیلاتها که سولفاپیریدین ندارند ، به خوبی تحمل می شوند .
ج ) آنزیم های لوزالمعده
در استئاتوره ، کاهش جذب چربی همراه با افزایش دفع چربی در مدفوع روی می دهد که ناشی از ترشح ناکافی لیپاز لوزالمعده است . لیپاز لوزالمعده خوراکی ( پانکرلیپاز یا پانکراتین و قرص دایجستیو) از خوک به دست می آید ، برای درمان اختلال در جذب چربی تجویز می شود . این آنزیم در PH کمتر از 4 غیرفعال می شود ؛ لذا تا 90% از دوز مصرفی در معده نابود خواهد شد ، مگر PH با تجویز آنتی اسید یا داروهای کاهنده ترشح اسید ، بالا رود .
چ ) ملین ها
این داروها حرکات روده را با چند مکانیسم افزایش می دهند : اثر محرک بر دیواره روده ؛ افزایش حجم مدفوع که انقباض رفلکسی روده را بر می انگیزد ؛ نرم کردن مدفوع ؛ کاهش اصطکاک و لغزنده کردن مسیر عبور مدفوع در رکتوم .
جدول . مکانیسم اثر داروهای ملین
|
Examples |
Mechanism |
|
Psyllium , methylcellose , polycarbophil |
Bulk – forming |
|
Docusate , glycerin , mineraloil |
Stool – softening |
|
Magnesium oxide , sorbitol , lactulose ,polyethylene glycol |
Osmotic |
|
Aloe , senna , cascara ,castor oil |
Stimulant |
|
Tegaserod |
5-HT4 receptor Agonist |
|
فهرست داروها |
||
|
Other Slgniflcant Agents |
Other Slgniflcant Agents |
Other Slgniflcant Agents |
|
|
|
Drugs for acid-peptic disease |
|
Calcim carbonate |
Aluminum hydroxide, magnesium hydroxide |
Antacids |
|
Famotidine, nizatidine,ranitidine |
Cimetidine |
H2 receptor antagonists |
|
Esomeprazole, lansoprazole, pantoprazole, rabeprazole |
Omeprazole |
Proton pump inhibibtors |
|
|
Sucralfate Misoprostol Bismuth subsalicylate |
Mucosal protective agents |
|
|
Teracycline, metronidazole, Amoxicillin, clarithromycin |
Antibiotic for H pylori Infection |
|
Bethanechol, neostigmine |
Metoclopramide |
Prokinetic drugs |
|
|
|
Antiemetics |
|
Granisetron , dolasetron , palonosetron |
Ondansetron |
5-HT3 receptor antagonists |
|
Promethazine , droperidole |
Metoclopramidprochlorperazin |
D2 receptor antagonists |
|
Dimenhydrinate , meclizinene |
Diphenhydrami |
H1 receptor antagonists |
|
|
Scopolamine |
Muscarinic receptor antagonists |
|
|
Dexamethason |
Corticosteroids |
|
Nabilone |
Dronabinol |
Cannabinoids |
|
|
Aprepitant |
NK, receptor antagonists |
|
Diphenoxylate |
Loperamide |
Antidiarrheal drugs |
|
|
See Table 60 - 1 |
Laxatives |
|
|
|
Drugs for IBS |
|
|
Alosetron |
5-HT3 receptor antagonist (for IBS with diarrhea ) |
|
|
Tegaserod |
5-HT3 receptor agonist (for IBS with constipation) |
|
|
|
Drugs for IBS |
|
Sulfasalazine , olsalazine , balsalazide |
Mesalamine |
Aminosalicylates |
|
Prednisolone |
Prednisone |
Other anti-inflammatory |
|
6- Mercaptopurine |
Azathioprine |
and immunosuppressant |
|
|
Methotrexate Infliximab |
Drugs |
|
Pancrelipase |
Pancreatin |
Pancreatic enzyme supplements |
|
|
Ursodiol |
Bile acid therapy for Gallstones |
ح ) داروهای ضد اسهال
موثرترین داروهای ضد اسهال ، اوپیوئیدها ومشتقات آنها هستند که حداکثر تاثیر ضد اسهال و حداقل تاثیر بر CNS را دارا می باشند . مهم ترین داروها در گروه اخیر ، دینفنوکسیلات و لو پرامید هستند ؛ این آنالوگ های مپریدین ، تأثیر ضد درد بسیار ضعیفی دارند . هم چنین دیفنوکسین ( متابولیت فعال دیفنوکسیلات ) به عنوان یک داروی ضد اسهال در دسترس است . دیفنوکسیلات در ترکیب با آلکالوئیدهای موسکارینی ( از جمله آتروپین ) عرضه می شود تا احتمال هر چند اندک سوء مصرف کاهش یابد . لوپرامید به شکل یک داروی منفرد و بدن نیاز به نسخه عرضه می شود .
خ ) داروهایی که ساخت سنگ های صفراوی را متوقف می کنند
برای پیشگیری از ساخت سنگ های صفراوی کلسترولی ، داروهای مختلفی عرضه شده اند ، لیکن هیچ یک از آنها به نحو چشمگیری موثر نمی باشد . این داروها عبارتند از چنودیول و اورسودیول ( که مشتقات اسیدهای صفراوی هستند ) به نظر می رسد چنودیول ، ترشح اسیدهای صفراوی را در کبد کاهش می دهد ، ولی مکانیسم اثر اورسودیول ناشناخته است .
. بیماری ریفلاکس زمانی اتفاق می افتد که اسفنکتر تحتانی مری به درستی بسته نمی شود و محتویات معده به مری سر ریز می شود یا ریفلاکس می کند. اسفنکتر تحتانی مری حلقه ای از عضلات در ته مری است که مانند دریچه ای بین مری و معده عمل می نماید. مری غذا را از دهان به معده حمل می کند.
زمانی که اسید معده سر ریز شده با آستر مری تماس پیدا می کند باعث احساس سوختن در سینه و گلو به نام سوزش سردل می شود. این مایع حتی ممکن است در عقب دهان حس شود و به آن سوءهاضمه اسید گفته می شود . سوزش سر دل گاهگاهی شایع است ولی لزوماً به علت بیماری ریفلاکس نیست. سوزش سر دلی که بیش از دو بار در هفته اتفاق بیفتد می تواند مطرح کننده بیماری ریفلاکس باشد و در نهایت می تواند به مشکلات سلامتی جدی تری منتهی شود.
هر کسی منجمله شیرخواران، کودکان و زنان حامله می توند بیماری ریفلاکس داشته باشد.
نشانه های ریفلاکس چه هستند؟ نشانه اصلی سوزش سر دل و سوء هاضمه اسید دائمی است. برخی افراد ریفلاکس بدون سوزش سر دل دارند. در عوض آنها درد در قفسه سینه، خشونت صدا یا مشکلات بلع را تجربه می کنند. ممکن است احساس گیر کردن غذا در گلو داشته باشید مانند اینکه گلویتان مسدود شده. بیماری ریفلاکس می تواند باعث سرفه خشک یا تنفس ناجور هم بشود.
ریفلاکس در بچه ها مطالعات نشان می دهد که ریفلاکس شایع است و می تواند در کودکان و شیرخواران نادیده گرفته شود. این مسئله می تواند باعث استفراغهای مکرر، سرفه و سایر مشکلات تنفسی شود. دستگاه گوارشی نابالغ کودکان معمولاً مقصر است و بچه ها در زمانی که یکساله می شوند مشکلشان بر طرف می گردد. اگر این مشکل مرتب اتفاق می افتد و باعث ناراحتی می شود آن را با پزشک کودکتان در میان بگذارید. پزشک ممکن است راهکارهای ساده ای را برای پیشگیری از ریفلاکس مانند گرفتن آروغ شیرخوار چندین بار حین شیر خوردن یا نگه داشتن شیرخواردر حالت ایستاده به مدت ۳۰ دقیقه توصیه کند. اگر کودک شما بزرگتر است پزشک ممکن است پرهیز از موارد زیر را توصیه نماید.
- نوشابه ای دارای کافئین- شکلات و نعنا - غذاهای چاشنی دار و معطر مانند پیتزا - غذاهای اسیدی مانند پرتقال و گوجه فرنگی
- غذاهای چرب و سرخ شده پرهیز از غذا خوردن دو تا ۳ ساعت قبل از خواب نیز می تواند کمک کننده باشد. پزشک ممکن است پیشنهاد کند که کودک در حالیکه سرش بلند شده است بخوابد. اگر این اقدامات کارگرنباشند، پزشک ممکن است توصیه به تجویز دارو برای کودک شما کند و در موارد نادر کودک ممکن است نیاز به جراحی داشته باشد.
چه عاملی باعث ریفلاکس می شود؟ هیچکس نمی داند که چرا افراد به ریفلاکس مبتلا می شوند. یک فتق ممکن است همکاری کننده باشد. فتق زمانی اتفاق می افتد که قسمت فوقانی معده ازدیافراگم یا میان پرده (دیواره ماهیچه ای که شکم را از قفسه سینه جدا می کند) بالا می زند. میان پرده ( دیافراگم) به اسفنکتر تحتانی مری کمک می کند که از بالا آمدن اسید به درون مری جلوگیری نماید. زمانی که فتق وجود دارد بالا آمدن اسید راحتتر اتفاق می افتد. فتق از این طریق می تواند باعث ایجاد ریفلاکس شود. فتق می تواند در هر سنی اتفاق بیفتد. بسیاری افراد سالم با لای ۵۰ سال یک فتق کوچک دارند.
سایر عوامل کمک کننده به ریفلاکس شامل موارد زیر است:- استفاده از الکل - اضافه وزن – حاملگی - سیگار کشیدن
بنابراین غذاهای خاصی می توانند با وقوع ریفلاکس مربط باشند شامل:
- میوه های سیترات دار – شوکولات - نوشابه های کافئین دار - غذاهای ادویه دار - غذاهای حاوی مقدار زیاد گوجه فرنگی مثل خوراک لوبیا، سس های گوجه و پیتزا
ریفلاکس چگونه درمان می شود؟
اگر سوزش سردل یا یکی دیگر از نشانه ها را برای مدتی دارید باید با یک پزشک مشورت کنید. ممکن است لازم باشد یک متخصص داخلی (پزشک متخصص بیماریهای داخلی) یا یک فوق تخصص گوارش (پزشک متخصص بیماریهای معده و روده) را ببینید. درمان بسته به شدت ریفلاکس شامل یک یا چند تغییرزیر در شیوه زندگی یا دارو یا جراحی است.
تغییرات شیوه زندگی:
- اگر سیگار می کشید، ترک کنید.- الکل مصرف نکنید. - در صورت نیاز وزن کم کنید. - غذای کمی بخورید. - لباسهای آزاد بپوشید.
- تا سه ساعت بعد از غذا از دراز کشیدن پرهیز کنید.
- به اندازه ۱۵ تا ۲۰ سانتی متر سر تخت خود را با گذاشتن قطعات چوب زیرپایه ها با لا ببرید. بالش اضافی به تنهایی کمک کننده نیست.
عوارض طولانی مدت ریفلاکس چه هستند؟
گاهی ریفلاکس میتواند باعث بروز عوارض خطرناکی شود. التهاب مری از اسید معده باعث خونریزی یا زخم می شود. به علاوه، جوشگاههای ناشی از آسیب بافتی می تواند مری را تنگ کند و باعث مشکلات بلعی شود. برخی افراد دچار مری بارِت (به کسر «ر») می شوند که در آن شکل و رنگ سلولهای مری غیر طبیعی می شود و در طول زمان تبدیل به سرطان می گردد.
در ضمن، مطالعات نشان می دهند که آسم، سرفه مزمن، و تصلب ریه می تواند ناشی از ریفلاکس باشد یا به وسیله آن تشدید شود.
نکاتی برای به خاطر سپردن:
سوزش سر دل که سوءهاضمه اسید هم خوانده می شود، شایعترین نشانه ریفلاکس است. هر کسی که دو بار در هفته یا بیشتر دچار سوزش سر دل می شود ممکن است ریفلاکس داشته باشد. ممکن است ریفلاکس داشته باشید اما سوزش سر دل نداشته باشید. نشانه ها ممکن است شامل صاف کردن زیاده از حد گلو، مشکلات بلع، احساس گیر کردن غذا در گلو، سوزش دهان یا درد در قفسه سینه باشد.
در کودکان و شیر خواران، ریفلاکس ممکن است باعث استفراغ مکرر، سرفه و سایر مشکلات تنفسی شود. در بیشتر نوزادان تا سال اول تولد نشانه های ریفلاکس از بین می رود.
اگر بیش از دو هفته نیاز به استفاده از ضد اسید داشته باشید باید به یک پزشک مراجعه کنید. بیشتر پزشکان می توانند ریفلاکس را درمان کنند همچنین ممکن است نیاز به مراجعه به یک متخصص داخلی داشته باشید (پزشکی که در طب داخلی تخصص دارد) یا یک فوق تخصص گوارش (پزشکی که بیماریهای معده و روده را درمان می کند)
پزشکان معمولاً تغییرات رژیم غذایی و شیوه زندگی را برای برطرف کردن سوزش سر دل توصیه می کنند. بسیاری افراد دچار ریفلاکس به دارو نیز احتیاج دارند. ضمناً جراحی نیز می تواند یک انتخاب باشد.
ساختمان و کار دستگاه گوارش
| ||||||||||||||||||||||||||||||||||||||||||||||||||||
نشانگان روده تحریک پذیر چیست؟
نشانگان روده تحریک پذیر یا به اختصار
IBS مشکلی است که عمدتاً روده بزرگ را تحت تأثیر قرارمی دهد. روده بزرگ
بخشی از دستگاه گوارش است که مدفوع را ساخته و ذخیره می نماید. کلمه
نشانگان سندرم به معنای گروهی از نشانه هاست، سندرم روده تحریک پذیر از
جمله نشانگان است چرا که گروهی از نشانه ها را تولید می کند. مثلاً سندرم
روده تحریک پذیر باعث گرفتگی، آروق زدن، دفع گاز، اسهال و یبوست می شود.
سندرم
روده تحریک پذیر ، یک اختلال شایع گوارشی است که ویژگی اصلی آن تغییر در
اجابت مزاج و درد شکمی است . نکته مهم ، آن است که در سندرم روده تحریک
پذیر هیچ اختلال عضو شناخته شده ای با معاینه بالینی و بررسی تشخیصی معمول
یافت نمی شود و هیچ شاخص قطعی برای سندرم روده تحریک پذیر وجود ندارد
.بنابراین تعریف بیماری بر اساس معیارهای بالینی ، و به تشخیص پزشک خبره
گذاشته می شود .
سندرم روده تحریک پذیر یک بیماری نیست. یک مشکل عملکردی است که به این معناست که روده آنطور که باید کارنمی کند.
در سندرم روده تحریک پذیر اعصاب و عضلات روده بیش از حد حساس هستند. مثلاً زمانی که غذا
میخورید
عضلات بیش از حد لازم منقبض می شوند. این انقباضات می توانند منجر به
گرفتگی روده ها و اسهال حین غذا خوردن یا مدت کوتاهی پس از آن شوند. اعصاب
ممکن است بیش از اندازه به کشش روده مثلاً به دلیل گاز حساس باشند. در
نتیجه گرفتگی و درد ایجاد می شود.
سندرم روده تحریک پذیر می تواند دردناک باشد اما به روده آسیب نمی رساند و باعث بیماری دیگری هم
نمی شود.
آیا استرس باعث سندرم روده تحریک پذیرمی شود؟
استرسهای
عاطفی باعث بروز سندرم روده تحریک پذیر نمی شود. اما در فردی که سندرم
روده تحریک پذیر دارد استرس می تواند نشانه ها را آغاز کند. در واقع روده
می تواند به تمام چیزها مانند غذا، ورزش و هورمونها واکنش زیاده از حد نشان
دهد.
غذاهایی که نشانه های سندرم روده تحریک پذیررا ایجاد میکنند شامل
محصولات لبنی، شوکولات، الکل، کافئین، نوشابه های کربناتی و غذاهای چرب
است.
زنانی که سندرم روده تحریک پذیر دارند علائمشان در طی دوره قاعدگی بیشتر می شود.
نشانه های سندرم روده تحریک پذیر چیست؟
علائم اصلی سندرم روده تحریک پذیر موارد زیر است:
- دردهای کرامپی در ناحیه معده
- اسهال و یبوست دردناک
بیشتر افراد اسهال یا یبوست هر کدام را دارند اما بعضی هر دو را دارند.
سایر نشانه ها عبارتند از :
- بلغم در مدفوع
- شکم متورم یا باد دار
- احساسی نا تمامی دفع
تظاهرات بالینی
IBSبیماری
جوانان است و اغلب مبتلایان ، در سنین کمتر از ?? سالگی به سر می برند ولی
ممکن است افراد مسن نیز درگیر شوند . زنان ، ? تا ? برابر مردان به این
بیماری مبتلا می شوند . شایع ترین شکایت بیماران ، درد شکم همراه با تغییر
اجابت مزاج به صورت یبوست ، اسهال یا هر دو است . درد در IBS می تواند در
قسمت های مختلف شکم احساس شود . ممکن است در قسمت بالای شکم ، پایین شکم یا
پهلوها حس شود . معمولاً درد ، دوره ای است و با دوره های تشدید یا تخفیف
همراه است اما در بعضی بیماران ، درد دائمی می شود . شدت درد ممکن است خفیف
و قابل تحمل باشد یا آن قدر شدید باشد که فرد به طور دوره ای توان رفتن به
سرکار را نداشته باشد . به هر حال درد شکمی تقریباً در تمامی بیماران فقط
در ساعات بیداری وجود دارد و غالباً با مصرف غذاهای خاص یا استرس عاطفی
افزایش می یابد و به عکس با دفع گاز یا مدفوع کاهش پیدا می کند .
تغییر اجابت مزاج
شایع ترین نشانه بالینی IBS است . مهم ترین حالت ، یبوست همراه با اسهال و به صورت متناوب ، و به صورت دوره ای است .
یبوست
ممکن است دوره ای باشد اما در نهایت ، پایدار و مقاوم به مسهل هامی شود
.همچنین اغلب بیماران احساس دفع ناکامل مدفوع دارند در نتیجه تند تند به
دستشویی می روند و زور زدن های یپاپی آنان سبب ایجاد مشکلاتی در راست روده و
مقعد می شود .اسهال در بیماران ممکن است نشانه اصلی باشد .اسهال به صورت
حجم های کوچکی از مدفوع شل است .در اصل اغلب حجم مدفوع زیاد نشده اما بیمار
به طور مکرر برای دفع آن باید به دستشویی برود .اسهال شبانه در این
بیماران هرگز دیده نمی شود و اگر فردی اسهال شبانه داشت حتماًپزشک به
مشکلات عضوی فکر می کند .
اسهال ممکن همراه با دفع مقادیر زیاد بلغم و
ترشحات چسبناک ( شبیه خلط سینه ) همراه باشد و در پاره ای از موارد بلغم و
نه اسهال ، شکایت اصلی بیماران را تشکیل می دهد . خونریزی همراه مدفوع هرگز
در IBS دیده نمی شود مگر بیمار به دلیل اشکال دفعی ، همزمان بواسیر یا
شقاق داشته باشد . به هر حال در صورت وجود خون در مدفوع ، همیشه بیمار و
پزشک باید مراقب وجود بیماریهای عضوی باشند و بررسی بیشتری انجام گیرد .
اسهال
در IBSهمراه با سوء جذب مواد تغذیه ای نیست و باعث کاهش وزن نمی شود
بنابراین در صورت همراهی کاهش وزن در بیمار مبتلا به اسهال باید به تشخیص
IBS شک نمود .
اتساع شکم ، نفخ ، آروغ زدن یا دفع گاز زیاد از مقعد
شکایت شایع بیماران مبتلا به سندرم روده تحریک پذیر است .مطالعات نشان می
دهد که در واقع در اغلب بیماران ، گازهای روده ای افزایش نیافته اند بلکه
حساسیت بیش از حد بیمار به مقدار اندک گاز باعث احساس بیش از حد گاز در
روده شده است .
شکایات گوارشی فوقانی
بسیاری از بیماران از سوء
هاضمه ، سوزش سردل ، تهوع و استفراغ شکایت دارند .گرچه خود IBSممکن است
دستگاه گوارش فوقانی را درگیر نماید اما این علائم ممکن است نشانه وجود
همزمان زخم یا جریان بیش از حد اسید از معده به مری باشد و ممکن است در
مواردی پزشک انجام بررسی دستگاه گوارشی فوقانی را لازم بداند .
آیا کولیت عصبی همان سندرم روده تحریک پذیر است ؟
اصطلاح کولیت
نشانگر وجود التهاب در کولون است ، در صورتی که در بیماری IBSهیچ اختلال
عضوی مشخص ( از جمله التهاب کولون ) وجود ندارد بنابراین این کلمه یک غلط
مصطلح است ، باید از عنوان آن خودداری کرد .
آیا بیماران دچار IBS مشکل روحی - روانی دارند ؟
بیماری
مشخص روانی در بیماران IBS یافت نشده اما افراد مبتلا به IBS اغلب افرادی
حساس و زودرنج هستند و بیش از سایر افراد ، به استرس های عاطفی - روانی
حساسیت نشان می دهند . اضطراب و افسردگی در بیماران IBS شایع تر است و در
پاره ای از موارد نیاز به مشاوره با روانپزشک وجود دارد . از طرفی سابقه
آزارهای جسمی ، روحی و جنسی در افراد مبتلا به IBS بیشتر از سایر افراد
دیده می شود .
علائم روانی غیر طبیعی در ??%مبتلایان به IBS ( ثبت شده است) اما هیچ تشخیص روانی خاص غالب نمیباشد.
وجود ارتباط بین آزار های جنسی یا فیزیکی قبلی و ایجاد IBS نیز گزارش شده است.
اشکال آزار های جنسی همراه با IBS عبارتند از:
تهاجم کلامی,عملکرد های نمایشی(exhibitionism) , آزار جنسی, لمس جنسی, تجاوز.
رابطه
علتی بین IBS و آزار های فیزیکی و جنسی شناخته نشده است. اما ممکن است
آزار های فیزیکی و جنسی موجب توجه بیش از حد به ادراک حسی بدن در سطح مغزی و
حساسیت بیش از حد احشائی در سطح روده شود.
بنابراین بیماران مبتلا به
IBS اغلب افزایش در فعالیت حرکتی روده بزرگ وروده کوچک نسبت به محرک های
گوناگون و تغییر در حس احشائی همراه با افت آستانه درک حسی را نشان میدهند.
همه این ها ممکن است از اختلال در تنظیم مغزی ناشی شود.
سندرم روده تحریک پذیر چگونه تشخیص داده می شود؟
پزشک
از روی نشانه ها مشکوک می شود که شما ممکن است سندرم روده تحریک پذیر
داشته باشید. اما پزشکان ممکن است آزمایشات پزشکی برای اطمینان از اینکه
شما بیماری دیگری که باعث ایجاد نشانه ها شده است را ندارید انجام دهد.
آزمایشات پزشکی برای سندرم روده تحریک پذیر:
معاینه بالینی
آزمایشات خونی
تصویر
اشعه X از روده ها: این آزمایش تنقیه باریوم یا «مجموعه گوارش تحتانی»
خوانده می شود. باریوم مایع غلیظی است که باعث می شود روده ها در تصویر
بهتر دیده شوند. قبل از گرفتن عکس پزشک از طریق مقعد این مایع را وارد روده
شما می کند.
آندوسکوپی: پزشک یک لوله نازک را در روده شما وارد می کند.
این لوله دوربینی در خود دارد و بنابراین پزشک می تواندداخل روده شما را
نگاه کرده و مشکل را پیدا کند.
برای بیمار مبتلا به IBS چه باید کرد ؟
مهم
ترین مسآله در تشخیص IBSافتراق دادن آن از بیماریهای عضوی با علائم مشابه
است . بیماریهای عضوی مثل سوء جذب یا بیماری التهابی روده می توانند ایجاد
اسهال خونی کنند و با توجه به درمان کاملاً متفاوت این بیماری ها با IBS ،
باید بتوان به دقت آنها را از IBS تفکیک کرد . در بیماریهای عضوی کاهش وزن ،
تب ، دفع خون یا اسهال شبانه ممکن است وجود داشته باشد که به هیچ وجه در
IBS دیده نمی شود . همچنین شروع بیماری در سنین بالاتر از?? سال ، سیر
پیشرونده بیماری یا عدم قطع اسهال با وجود ناشتا ماندن طولانی میتواند به
نفع بیماری عضوی باشد و نیاز به پیگیری و بررسی دقیق دارد و باید بیمار
برای معاینه دقیقه به پزشک متخصص گوارش مراجعه کند و در صورتی که پزشک در
شرح حال و معاینه بالینی نکته ای به نفع اختلال عضوی پیدا نکرد ، برای
اطمینان خاطر ، بعضی از آزمایش های اولیه شامل شمارش تعداد سلول های خونی ،
سرعت رسوب گلبولی ، تست های کارکرد تیروئیدآزمایش کامل مدفوع ممکن است
ضرورت پیدا کند .
در اغلب بیماران ، انجام رکتوسیگموئیدوسکوپی ( مشاهده
قسمت انتهایی دستگاه گوارش تحتانی با آندوسکوپ مخصوص )به همراه نمونه
برداری از این ناحیه الزامی است .بسته به نظر پزشک ممکن است روش های تشخیصی
دیگر مثل رویت دستگاه گوارش فوقانی با آندوسکوپ ، رویت کل دستگاه گوارش با
کولونوسکوپ یا عکسبرداری از کل روده باریک ضروری باشد و در بعضی موارد ،
سونوگرافی شکم یا آزمایشات اختصاصی تر مدفوع یا خون توصیه می شود .
درمان چیست؟
IBS درمان ندارد اما می توانید کارهایی انجام دهید که نشانه ها را برطرف کنید. درمان می تواند شامل موارد زیر باشد:
تغییر رژیم غذایی
دارو
رهایی از استرس
مهم ترین مساله در
درمان بیمار آن است که بیمار اطمینان حاصل کند که بیماری وی خطرناک نیست ،
علامتی به نفع بدخیمی وجود ندارد و سیر بیماری ، پیشرونده نیست ، ارتباط
صحیح پزشک با بیمار ، مهم ترین نکته در درمان مناسب بیمار است .در قدم بعدی
باید به بیمار گوشزد کرد که از مصرف غذاهایی که علامت های وی را تشدید می
کند خودداری کند ، قهوه ، کلم ، نخود ، لوبیا و بادمجان بعضی از این غذاها
هستند .در بعضی از بیماران ، شیر و لبنیات باعث تشدید علائم بیماری می شوند
که باید به بیمار گوشزد کرد که شیر بدون لاکتوز مصرف کند .
در
بیمارانی که یبوست شکایت غالب است ، مصرف غذاهای پرفیبر با داروهای
افزاینده حجم مدفوع مثل سبوس یا پسیلیوم می تواند مفید باشد اما در بعضی
بیماران این داروها باعث افزایش نفخ و اتساع شکم می شوند .
در بیمارانی
که اسهال ، شکایت غالب است مصرف اندک داروهای ضداسهال مثل دیفنوکسیلات یا
لوپرامید می تواند مفید باشد اما درمان با این داروها باید به عنوان یک
درمان موقت تلقی شود و رژیم غذایی جایگزین آن شود .
داروهای آنتی کلی
نرژیک می توانند نشانه هایی چون درد را به طور موقت برطرف کنند . بهترین
اثر آنها زمانی ظاهر می شود که قبل از درد قابل پیش بینی ( مثلاً دردی که
به دنبال غذاخوردن ایجاد می شود ) مصرف شوند . دی سیکلومین و هیوسین از این
دسته هستند .
ممکن است مجبور باشید ترکیبی از کارها را انجام دهید تا ببینید کدام یک برای شما بهتر است.
تغییر رژیم غذایی
بعضی غذاها IBS را بدتر می کنند.
در اینجا برخی غذاها که نشانه ها را ایجاد می کنند آورده شده اند:
غذاهای چرب مانند سرخ کردنی ها
محصولات لبنی مانند پنیر یا بستنی
شوکولات
الکل
کافئین (در قهوه و بعضی نوشیدنی ها یافت می شود)
نوشیدنی های کربنات دار مانند سودا
اگر غذاهای خاصی علائم را باعث می گردند، باید مصرف آنها را متوقف کنید یا کمتر مصرف کنید.
برای آنکه بدانید کدام غذاها مشکل ساز هستند، این اطلاعات را یادداشت کنید:
- در طول روز چه می خورید
- چه نشانه هایی دارید
- چه وقت این نشانه ها اتفاق می افتند
- چه غذاهایی همیشه باعث می شوند شما احساس بدی داشته باشید
یادداشتهای خود را نزد پزشک ببرید که ببینید آیا باید مصرف برخی غذاها را متوقف کنید یا خیر
برخی غذاهاIBS را بهتر می کنند:
الیاف
علائم IBS را کمتر می کنند. بخصوص در مورد یبوست چرا که الیاف مدفوع را
نرم، حجیم و سهل الدفع می کند. الیاف در سبوس، نان، غلات، لوبیا ، میوه ها و
سبزیها یافت می شوند.
در اینجا مثالهایی از غذاهای الیاف دار آورده می شود:
میوه ها سبزیجات نان غلات و حبوبات
سیب
هلو و شفتالو بروکلی خام
کلم
هویج خام
نخود لوبیا
نان کامل
غلات کامل
غذاهای
الیاف دار را آهسته آهسته به غذای خود اضافه کنید تا بدنتان به آنها عادت
کند. الیاف زیاد در یک مرحله می تواند باعث ایجاد گاز شود که نشانه ها را
در شخص دچار IBS آغاز می کند.
در کنار خوردن غذاهای دارای الیاف بیشتر
پزشک به شما خواهد گفت که قرصهای دارای الیاف مصرف کنید یا آب همراه با
پودرهای خاص پر فیبر استفاده کنید.
میزان غذایی هم که مصرف می کنید اهمیت دارد.
غذای
پر حجم می تواند باعث دل درد و اسهال در افراد دارایIBS شود. اگر این
اتفاق برای شما می افتد سعی کنید ? یا چهار غذای کم حجم در طول روز مصرف
کنید یا غذای سه وعده ای معمول خود را استفاده کنید ولی در هر وعده کمتر
مصرف کنید.
دارو
در صورت لزوم، پزشک برای کمک به برطرف شدن نشانه ها دارو تجویز می کند:
مسهل ها: برای درمان یبوست
ضد اسپاسم ها: برای کاهش انقباضات روده ای
داروهای
ضد افسردگی برای کمک به آنها که دردهای شدید دارند.این داروها غیر از
تأثیر بر اختلالات خلق می توانند در کاهش درد بیمار بسیار مؤثر باشند و
ممکن است در کاهش علائم مربوط به نفخ ، اسهال یا یبوست هم نقش بسزایی داشته
باشند ، البته انتخاب نوع دارو کاملاً به تجربه پزشک معالج و بر اساس
علامت غالب بستگی دارد .
باید از راهنمایی های پزشک خود را در هنگام مصرف این داروها پیروی کنید. در غیر اینصورت ممکن است به آنها وابستگی پیدا کنید.
رهایی از استرس
آیا
استرس نشانه ها را تحریک می کند؟ یادگیری کاهش استرس می تواند کمک کننده
باشد. با استرس کمتر، دل درد های کمتری خواهید داشت. در ضمن کنترل نشانه ها
برایتان راحتتر خواهد شد. ممکن است نیاز باشد فعالیتهای مختلفی انجام دهید
که ببینید کدام یک برایتان بهتر کار می کند.
نکاتی برای به خاطر سپردن
-IBS یک اختلال عملکردی است که در آن روده آنطور که باید کار نمی کند.
- IBS می توند باعث دل درد نفخ گاز اسهال و یبوست شود.
- IBS به روده آسیب نمی زند.
- پزشک IBS را بر اساس نشانه های شما تشخیص می دهد. ممکن است برخی آزمایشات را برای رد کردن سایر نشانه ها انجام دهید.
- استرس باعث بروز IBS نمی شود اما می تواند نشانه را آغاز کند.
- غذاهی چرب، محصولات لبنی، شوکولات، کافئین، نوشابه های کربنات دار و الکل می تواند نشانه ها را آغاز کنند.
- خوردن غذاهای الیاف دار و خوردن غذاهای کم حجم می تواند نشانه ها را کاهش دهد.
- درمان IBS می تواند شامل دارو، رهایی از استرس یا تغییر عادات غذایی باشد.
زخم معده
امام هادی(علیه السّلام) می فرمایند :"گوشت نمک سود خشک شده، بد گوشتی است، زیرا در معده از هم باز می شود، هر بیماری را برمی انگیزد، هیچ سودی در برندارد و تنها زیان می رساند".
تعریف زخم معده
زخم معده در کشور ما چقدر شیوع دارد؟
علتش چیست؟
غذای بیش از حد, چند غذا را با هم خوردن, مصرف ترشیهای حّاد به خصوص در زمانی که معده خالی است ونیز غذاهای زیاد ثقیل و عدم تحرکات بدنی لازم برای هضم غذا , واز طرف دیگر مصرف نوشابه به خصوص اگر گرم و زیاد مصرف شود و نیز بین و بعد از غذا بلافاصله آب نوشیدن, مصرف زیاد داروهای اسیدی وشیمیایی مانند داروی ضد یبوست , ضد کرم و انگل , تخم مرغ برای افراد در سن بالا به خصوص اگر شب باشد، همه خطرناک و از عوامل مهم پیدایش زخم معده ویا تشدید آن می شوند. به هرصورت به آنچه اشاره شد، روی هم رفته معده سالم را دچار مشکل می کنند و در مواردی که علل دیگر ضمیمه می شود، سر از زخم معده ... در می آورد, زخم معده وقتی شروع شد مگربارژیم غذا به شود آن را درمان کرد و الا تا آخر عمرعلاوه بر درد ورنج، خود آن بستری می شود برای انوا ع بیماریهای دیگرمانند ضعف عمومی که درمواردی بستر می شود برای وسواسی درافرادی که مسستعد آن هستند، کم خونی که اگر مزمن شود سر از کمی خونی وراثتی در خواهد آورد، افت قوای جنسی که اگر معالجه نشود سراز در گیری خانوادگی وطلاق در خواهد آورد که دو مورد آن را، در کارشان بودیم ویکی به طلاق منجر شد، ونیز بیحالی، ناتوانی درمقابل کارها به خصوص کارهای فکری، کم حوصلگی که سراز تند مزاجی وزود عصبانی شدن در می آورد... ، کاهش دید وتنبلی چشم ، اختلا لات خوابی ، یبوست که اگر زود برطرف نشود خود بستر پنجاه در صد بیماریها ست ، از دست دادن نشاط وخورسندی، بی علا قگی نسبت به عبادات... که به توضیح نیاز دارند تامعلوم شود زخم معده چگونه بستر پیدایش و رشد این ها می گردد وبه کجاها که سر درنمی آورد!؟
وآنچه کارزخم معده را مشکل دار تر وسختر وماندگار تر می کند نگرانی، افسردگی, کار فکری زیاد سنگین و استراحت نکردن در فواصل کار، وعصبانیت ...می باشد. درمیان عوامل مذکور ازهمه بد تر افسردگی وعصبانیت است که اگر شدید با شند اشتها وشهوت بطور کلی قطع می شوند . دلیل اصلی ریفلاکس مشخص نیست اما ممکن است فتق هیاتال باشد؛یعنی وقتی قسمتی از بخش فوقانی معده از دیافراگم یا پرده ماهیچهای که شکم را از قفسه سینه جدا میکند،بالا بزند و این پرده به دریچه تحتانی مری فشار وارد کند، سبب بازگشت اسید معده به مری شود.مطالعات نشان دادهاند که مصرف الکل،چاقی،بارداری،سیگار،خوردن میوههای ترش، نوشابههای گازدار،غذاهای پرادویه و حتی خوابیدن بلافاصله پس از مصرف غذا میتوانند موجب ریفلاکس شوند.
علائم زخم معده چیست ؟
هلیکوباکتر و زخم معده
با تغییر رژیم غذایی و عادات تغذیه ای میتوان این مشکل را برطرف کرد؟
موادی که در بهبود زخم معده موثرند:
2- مصرف عصاره برگ کلم در درمان و پیشگیری از زخم معده موثر است,عصاره برگ کلم به مقدار 100میلیگرم در کیلوگرم ، بیشترین اثر را در پیشگیری از زخم معده ناشی از آسپرین دارد.عصاره این گیاه با کاهش ترشح اسید معده و تحریک ترشح بی کربنات سدیم در محیط معده، در بهبود و پیشگیری از زخم معده موثر است.از مهمترین کاربردهای برگ کلم در طب سنتی، استفاده از آن برای بهبود دردهای دستگاه گوارش است.
3-بابونه بجنوردی دوای درد امراض گوارشی است. یکی از مهمترین خواص این گیاه درمان زخم معده و ورم معده است که این امراض به وسیله این گیاه به آسانی التیام مییابد. همچنین بابونه تقویت کننده اعصاب نیز میباشد.برای تسکین درد معده چند قاشق چایخوری از گیاه بابونه را در یک لیوان آبجوش دم کرد و صبح ناشتا آن را به مدت دو هفته میل کرد.
4-« کاربنوکسلون » دارویی است که از ریشه گیاه « شیرین بیان » تهیه می شود و در گذشته برای درمان زخم معده از آن استفاده میشده است.
5- میوه موز علاوه بر طعم و بوی خوش خواص غذایی فراوانی دارد و در مواردی چون درمان زخم معده و خون سازی موثر است.موز به علت اثر آنتی اسیدی که دارد از زخم معده و اثرات ناشی از آن جلوگیری میکند. موادی که در موز وجود دارد با کمک فعالیت سلولهایی که در دیواره معده قرار دارند سبب تولید یک لایه موکوزی ضخیم ممانعت کننده از اثر اسید معده میشود.ترکیبات دیگر موجود در موز که به آنها بازدارنده پروتئاز میگویند به از بین بردن باکتریهای موجود در معده که ثابت شده عامل اولیه در زخم معده هستند کمک میکنند.
6- نان سنگک اگر برشته شده باشد نیز خوب است کسانی که زخم معده مزمن دارند اگر بتوانند نان خانگی بپزند وتازه تازه هم بخورند بهترین راه مبارزه با این پدیده بیماری زا است.
بیماری ریفلاکس یا ترش کردن
مری غذا را از دهان به معده حمل می کند . احساس سوزش در قسمت تحتانی قفسه سینه همراه با ترش کردن و احساس تلخی در دهان و گلو را "سوزش سر دل" میگویند.به این بیماری، "بازگشت اسید معده به مری" یا "رفلاکس معده" نیز گفته میشود. بیماری ریفلاکس زمانی اتفاق می افتد که اسفنکتر تحتانی مری به درستی بسته نمی شود و محتویات معده به مری سر ریز می شود یا ریفلاکس می کند. اسفنکتر تحتانی مری حلقه ای از عضلات در ته مری است که مانند دریچه ای بین مری و معده عمل می نماید.
سوزش سر دل میتواند بعد از خوردن یک غذای سنگین یا در هنگام خواب برای مدت چند دقیقه یا چند ساعت احساس شود. زمانی که اسید معده سر ریز شده با آستر مری تماس پیدا می کند باعث احساس سوختن در سینه و گلو به نام سوزش سردل می شود. این مایع حتی ممکن است در عقب دهان حس شود و به آن سوءهاضمه اسید گفته می شود. سوزش سر دل گاهگاهی شایع است ولی لزوماً به علت بیماری ریفلاکس نیست. سوزش سر دلی که بیش از دو بار در هفته اتفاق بیفتد می تواند مطرح کننده بیماری ریفلاکس باشد و در نهایت می تواند به مشکلات سلامتی جدی تری منتهی شود.
علت بیماری ریفلاکس بسته نشدن دریچه ی بین مری و معده است؛ در نتیجه اسید معده به سمت مری برمی گردد، یعنی همان " ترش کردن غذا" و این اسید، مری را تحریک می کند و سبب درد و سوزش سر دل میشود. هر کسی منجمله شیرخواران، کودکان و زنان حامله می توند بیماری ریفلاکس داشته باشد.
وقتی که غذا بلعیده می شود، از طریق مری پایین آمده و به سمت معده می رود. در محل ورود و خروج معده، ماهیچههای حلقوی وجود دارند که به آنها اصطلاحاً اسفنکتر(SPHINCTER) گفته می شود و به عنوان دریچه عمل می کنند. وقتی غذا به معده می رسد، دریچه یا اسفنکتر بالایی معده باز شده و اجازه می دهد که غذا وارد معده شود. سپس این دریچه بسته می شود تا غذا و شیره گوارشی در معده نگهداری شوند. اگر این اسفنکتر خراب شود یا نشتی داشته باشد، شیره گوارشی که حاوی اسید معده نیز می باشد، به سمت بالا رفته و وارد مری می گردد. البته برگشت اسید معده به مری ممکن است به دلیل افزایش اسید معده نیز باشد.
ترش کردن غذا وقتی ایجاد می شود که اسید معده به مری برگردد. این اسید، مری را تحریک می کند و سبب درد و سوزش سر دل میشود.
اگر سوزش سر دل زیاد طول بکشد ممکن است التهاب مخاط مری را به وجود آورد.در صورت پیشرفت التهاب مخاط مری، مری تنگ شده و امکان دارد دچار خونریزی شود و بلع نیز با مشکل مواجه می شود.
سوزش سر دل میتواند نشانهای از وجود زخم باشد.
نشانه های ریفلاکس چه هستند؟
نشانه اصلی سوزش سر دل و سوء هاضمه اسید دائمی است. برخی افراد ریفلاکس بدون سوزش سر دل دارند. در عوض آنها درد در قفسه سینه، خشونت صدا یا مشکلات بلع را تجربه می کنند. ممکن است احساس گیر کردن غذا در گلو داشته باشید مانند اینکه گلویتان مسدود شده. بیماری ریفلاکس می تواند باعث سرفه خشک یا تنفس ناجور هم بشود.
ریفلاکس در بچه ها
مطالعات نشان می دهد که ریفلاکس شایع است و می تواند در کودکان و شیرخواران نادیده گرفته شود. این مسئله می تواند باعث استفراغهای مکرر، سرفه و سایر مشکلات تنفسی شود. دستگاه گوارشی نابالغ کودکان معمولاً مقصر است و بچه ها در زمانی که یکساله می شوند مشکلشان بر طرف می گردد. اگر این مشکل مرتب اتفاق می افتد و باعث ناراحتی می شود آن را با پزشک کودکتان در میان بگذارید. پزشک ممکن است راهکارهای ساده ای را برای پیشگیری از ریفلاکس مانند گرفتن آروغ شیرخوار چندین بار حین شیر خوردن یا نگه داشتن شیرخواردر حالت ایستاده به مدت ۳۰ دقیقه توصیه کند. اگر کودک شما بزرگتر است پزشک ممکن است پرهیز از موارد زیر را توصیه نماید.
- نوشابه ای دارای کافئین
- شکلات و نعنا
- غذاهای چاشنی دار و معطر مانند پیتزا
- غذاهای اسیدی مانند پرتقال و گوجه فرنگی
- غذاهای چرب و سرخ شده
پرهیز از غذا خوردن دو تا ۳ ساعت قبل از خواب نیز می تواند کمک کننده باشد. پزشک ممکن است پیشنهاد کند که کودک در حالیکه سرش بلند شده است بخوابد. اگر این اقدامات کارگرنباشند، پزشک ممکن است توصیه به تجویز دارو برای کودک شما کند و در موارد نادر کودک ممکن است نیاز به جراحی داشته باشد.
چه عاملی باعث ریفلاکس می شود؟ هیچکس نمی داند که چرا افراد به ریفلاکس مبتلا می شوند. یک فتق ممکن است همکاری کننده باشد. فتق زمانی اتفاق می افتد که قسمت فوقانی معده ازدیافراگم یا میان پرده (دیواره ماهیچه ای که شکم را از قفسه سینه جدا می کند) بالا می زند. میان پرده ( دیافراگم) به اسفنکتر تحتانی مری کمک می کند که از بالا آمدن اسید به درون مری جلوگیری نماید. زمانی که فتق وجود دارد بالا آمدن اسید راحتتر اتفاق می افتد. فتق از این طریق می تواند باعث ایجاد ریفلاکس شود. فتق می تواند در هر سنی اتفاق بیفتد. بسیاری افراد سالم با لای ۵۰ سال یک فتق کوچک دارند.
سایر عوامل کمک کننده به ریفلاکس شامل موارد زیر است:
- استفاده از الکل
- اضافه وزن
- حاملگی
- سیگار کشیدن
بنابراین غذاهای خاصی می توانند با وقوع ریفلاکس مربط باشند شامل:
- میوه های سیترات دار
- شوکولات
- نوشابه های کافئین دار
- غذاهای ادویه دار
- غذاهای حاوی مقدار زیاد گوجه فرنگی مثل خوراک لوبیا، سس های گوجه و پیتزا
ریفلاکس چگونه درمان می شود؟
اگر سوزش سردل یا یکی دیگر از نشانه ها را برای مدتی دارید باید با یک پزشک مشورت کنید. ممکن است لازم باشد یک متخصص داخلی (پزشک متخصص بیماریهای داخلی) یا یک فوق تخصص گوارش (پزشک متخصص بیماریهای معده و روده) را ببینید. درمان بسته به شدت ریفلاکس شامل یک یا چند تغییرزیر در شیوه زندگی یا دارو یا جراحی است.
تغییرات شیوه زندگی:
- اگر سیگار می کشید، ترک کنید.
- الکل مصرف نکنید.
- در صورت نیاز وزن کم کنید.
- غذای کمی بخورید.
- لباسهای آزاد بپوشید.
- تا سه ساعت بعد از غذا از دراز کشیدن پرهیز کنید.
- به اندازه ۱۵ تا ۲۰ سانتی متر سر تخت خود را با گذاشتن قطعات چوب زیرپایه ها با لا ببرید. بالش اضافی به تنهایی کمک کننده نیست.
داروها
پزشک ممکن است توصیه به استفاده از داروهای ضد اسید یا استفاده از داروهای متوقف کننده تولید اسید یا داروهای کمک کننده به ماهیچه هایی که معده را تخلیه می کنند، نماید.
ضد اسیدها
داروهای ضد اسید معمولاً اولین داروهایی هستند که در بیماری ریفلاکس برای از بین بردن سوزش سر دل و سایر نشانه های خفیف ریفلاکس توصیه می شوند. بسیاری از انواع موجود در بازار ترکیبات متفاوتی از سه نمک را به عنوان پایه استفاده می کنند که عبارتند از: منیزیوم، کلسیم، و آلومینیوم با یونهای هیدروکسید یا بیکربنات. به هر حال ضد اسیدها عوارضی دارند. نمکهای منیزیوم می توانند منجر به اسهال شوند و نمکهای آلومینیوم منجر به یبوست می شوند. نمکهای آلومینیوم و منیزیوم غالباً در ترکیب با یک محصول دیگر برای متعادل کردن این اثرات استفاده می شوند.
ضد اسیدهای کربنات کلسیم هم می توانند به عنوان منبع مکمل کلسیم استفاده شوند. اینها نیز می توانند باعث یبوست شوند.
عوامل کف کننده. برای پوشش دادن محتویات معده شما برای پیشگیری از ریفلاکس استفاده می شوند. این داروها به افرادی که آسیبی در ناحیه مری خود ندارند کمک می کنند.
مسدود کننده های گیرنده اچ ۲ . این داروها بر تولید اسید اثر می گذارند. این داروها در مدت کوتاهی ایجاد راحتی می کنند ولی نباید به مدت طولانی تر از چند هفته استفاده شوند. این داروها در نیمی از افرادی که نشانه های ریفلاکس را دارند موثر هستند.
مهار کننده های تولید اسید. این داروها موثرتر از مسدود کننده های گیرنده اچ ۲ هستند و می توانند نشانه ها را تقریباً در تمام افرادی که ریفلاکس دارند مهار کنند.
گروه دیگری از داروها که پیش فعال هستند به ماهیچه های اسفنکتر قوت می بخشند و باعث می شوند معده سریعتر تخلیه شود.
از آنجا که داروها از طرق مختلفی اثر می کنند. ترکیب داروها می تواند به کنترل نشانه ها کمک نماید. افرادی که بعد از غذا خوردن دچار سوزش سر دل می شوند بهتر است ضد اسید و مسدود کننده گیرنده اچ ۲ استفاده کنندو ضد اسیدها در ابتدا به خنثی کردن اسید معده کمک می کند در حالیکه مسدود کننده گیرنده اچ ۲ بر تولید اسید اثر می گذارد. زمانی که ضد اسید کارش تمام می شود مسدود کننده گیرنده اچ۲ تولید اسید را متوقف می نماید. پزشک بهترین منبع اطلاعاتی برای نحوه استفاده از داروهای ریفلاکس است.
اگر نشانه ها پایدار بمانند چه؟
اگر سوزش سر دل با تغییرات شیوه زندگی بهبودی نیابد ممکن است نیاز به آزمایشات اضافی داشته باشید.
عکس رادیوگرافی بلع باریوم از اشعه X برای کمک به تشخیص ناهنجاری هایی مانند فتق و التهاب شدید مری استفاده می کند. در این آزمایش، محلولی را می خورید و سپس عکس اشعه X از شما گرفته می شود. گر چه باریک شدن مری که تنگی خوانده می شود، فتق و سایر مشکلات مشخص می گردند، آزردگی خفیف در این عکس مشخص نمی شود.
آندوسکوپی فوقانی دقیق تر ازرادیو گرافی بلع باریوم است و می تواند در بیمارستان یا مطب پزشک انجام شود. دکتر به گلوی شما اسپریی برای بی حس کردنتان می زند و سپس یک لوله پلاستیکی باریک را به نام آندوسکوپ از دهان شما به پایین می لغزاند. یک دوربین کوچک در آندوسکوپ به پزشک اجازه می دهد که سطح مری را ببیند و ناهنجاریها راجستجو کند. اگر نشانه های متوسط تا شدید داشته باشید و این روش آسیب به مری را نشان دهد معمولاً نیازی به آزمایش دیگری برای تأیید ریفلاکس نیست.
دکتر ممکن است از انبرکهای کوچکی در آندوسکوپ برای برداشتن قطعات کوچک بافت استفاده کند. نمونه مشاهده شده در زیر میکروسکوپ می تواند آسیب ایجاد شده به وسیله اسید را نشان دهد و سایر مشکلات را در صورتی که موجودات عفونی کننده یا اختلالات رشد وجود نداشته باشند رد نماید.
در آزمایش نظارت PH، پزشک یک لوله کوچک را در داخل مری به مدت ۲۴ ساعت قرار می دهد. این لوله زمانی که شما فعالیتهای روزمره خود را انجام می دهید، میزان و مقدار اسیدی را که به مری شما وارد می شود اندازه می گیرد. این آزمایش در افرادی که نشانه های ریفلاکس را دارند ولی آسیب مری ندارند مفید است. در ضمن این روش در تشخیص اینکه آیا نشانه های تنفسی مانند خس خس و سرفه به وسیله ریفلاکس ایجاد شده اند یا خیر کمک کننده می باشد.
جراحی:
جراحی زمانی که دارو و تغییر شیوه زندگی موثر نیست انتخاب می شود. جراحی ممکن است یک جایگزین منطقی برای درمان های دارویی دائمی که بعضاً می توانند ناراحت کننده باشند، تلقی شود.
کاشت
اخیراً برای افرادی که از جراحی پرهیز می کنند راهی به نام ایمپلنت یا کاشت پیشنهاد شده است. انتریکس محلولی است که اسفنجی شکل می شود و اسفنکتر تحتانی مری را تقویت می کند تا اسید معده را از جریان یافتن به داخل مری نگهداری کند. این ماده در حین آندوسکوپی تزریق می شود. کاشت برای افرادی که ریفلاکس دارند و آنان که به مهار کننده های تولید اسید جواب می دهند مورد موافقت قرار گرفته است. اثرات طولانی مدت کاشت نا شناخته است.
عوارض طولانی مدت ریفلاکس چه هستند؟
گاهی ریفلاکس میتواند باعث بروز عوارض خطرناکی شود. التهاب مری از اسید معده باعث خونریزی یا زخم می شود. به علاوه، جوشگاههای ناشی از آسیب بافتی می تواند مری را تنگ کند و باعث مشکلات بلعی شود. برخی افراد دچار مری بارِت (به کسر «ر») می شوند که در آن شکل و رنگ سلولهای مری غیر طبیعی می شود و در طول زمان تبدیل به سرطان می گردد.
در ضمن، مطالعات نشان می دهند که آسم، سرفه مزمن، و تصلب ریه می تواند ناشی از ریفلاکس باشد یا به وسیله آن تشدید شود.
نکاتی برای به خاطر سپردن:
سوزش سر دل که سوءهاضمه اسید هم خوانده می شود، شایعترین نشانه ریفلاکس است. هر کسی که دو بار در هفته یا بیشتر دچار سوزش سر دل می شود ممکن است ریفلاکس داشته باشد.
ممکن است ریفلاکس داشته باشید اما سوزش سر دل نداشته باشید. نشانه ها ممکن است شامل صاف کردن زیاده از حد گلو، مشکلات بلع، احساس گیر کردن غذا در گلو، سوزش دهان یا درد در قفسه سینه باشد.
در کودکان و شیر خواران، ریفلاکس ممکن است باعث استفراغ مکرر، سرفه و سایر مشکلات تنفسی شود. در بیشتر نوزادان تا سال اول تولد نشانه های ریفلاکس از بین می رود.
اگر بیش از دو هفته نیاز به استفاده از ضد اسید داشته باشید باید به یک پزشک مراجعه کنید. بیشتر پزشکان می توانند ریفلاکس را درمان کنند همچنین ممکن است نیاز به مراجعه به یک متخصص داخلی داشته باشید (پزشکی که در طب داخلی تخصص دارد) یا یک فوق تخصص گوارش (پزشکی که بیماریهای معده و روده را درمان می کند)
پزشکان معمولاً تغییرات رژیم غذایی و شیوه زندگی را برای برطرف کردن سوزش سر دل توصیه می کنند. بسیاری افراد دچار ریفلاکس به دارو نیز احتیاج دارند. ضمناً جراحی نیز می تواند یک انتخاب باشد.
توصیه های لازم برای جلوگیری از سوزش سردل:
- از دراز کشیدن بعد از خوردن غذا پرهیز کنید.
- بعد از خوردن غذا، در وضعیت زانو در بغل ننشینید.
- حداقل 3 ساعت قبل از خواب چیزی نخورید.
ـ موقع خوابیدن زیر سر خود را 10 تا 12 سانتیمتر بالاتر ببرید.
- موقع خوابیدن به پهلوی راست و کمی خمیده بخوابید.
- تعداد دفعات وعده ی غذا را زیاد و حجم آن را کم کنید تا معده تان زیاد پُر نشود.
- در طی روز زیاد دولا و راست نشوید.
ـ اگر اضافه وزن دارید، وزنتان را کم کنید.
ـ از پُرخوری پرهیز کنید.
- باید از خوردن وعده های غذایی خیلی سنگین و چرب بپرهیزید.
- سعی کنید همراه وعده های غذایی آب نخورید.
ـ از خوردن غذاهای اسیدی مثل انواع گوشت،حبوبات و تخم مرغ پرهیز کنید، زیرا ترشح اسید معده را بسیار افزایش می دهند.
- مصرف میوه های ترش و اسیدی مثل انواع آلو و گوجه ، غذاهای تند(ادویه دار) و نوشابه های گازدار را کاهش دهید.
- موادی مثل نعنا، قهوه ، شکلات و الکل را مصرف نکنید.
- اگرزخم یا التهاب معده دارید، از خوردن میوه ی خام پرهیز کنید.
- لباسهای تنگ نپوشید و کمربندتان را محکم نبندید.
- اگر سیگاری هستید، سیگار کشیدن را ترک کنید.
- درمان این بیماری اغلب با خوردن آنتی اسیدها بهبود مییابد. داروهای آنتی اسید، اسید موجود در معده را خنثی میکنند. سعی کنید آنتی اسیدی مصرف کنید که هم «هیدروکسید منیزیم» و هم «هیدروکسید آلومینیوم» داشته باشد.
اگر تغییر سبک زندگی و مصرف آنتی اسید در بهبود علائم شما کمکی نکرد، به پزشک مراجعه کنید تا داروی دیگر یا یک سری آزمایش برای شما تجویز کند. این آزمایشات شامل عکس برداری از قفسه سینه برای بررسی وجود زخم، ارزیابی وضعیت اسید داخل مری، آندوسکوپی مری و پیدا کردن باکتری مولد زخم است.
-------------------------------------------------------------------------------------------------
 |
احساس سوزش در قسمت تحتانی قفسه سینه همراه با ترش کردن و احساس تلخی در دهان و گلو را "سوزش سر دل" میگویند.به این بیماری، "بازگشت اسید معده به مری" یا "رفلاکس معده" نیز گفته میشود.
سوزش سر دل میتواند بعد از خوردن یک غذای سنگین یا در هنگام خواب برای مدت چند دقیقه یا چند ساعت احساس شود.
علت این بیماری بسته نشدن دریچه ی بین مری و معده است؛ در نتیجه اسید معده به سمت مری برمی گردد، یعنی همان " ترش کردن غذا" و این اسید، مری را تحریک می کند و سبب درد و سوزش سر دل میشود.
وقتی که غذا بلعیده می شود، از طریق مری پایین آمده و به سمت معده می رود. در محل ورود و خروج معده، ماهیچههای حلقوی وجود دارند که به آنها اصطلاحاً اسفنکتر(SPHINCTER) گفته می شود و به عنوان دریچه عمل می کنند. وقتی غذا به معده می رسد، دریچه یا اسفنکتر بالایی معده باز شده و اجازه می دهد که غذا وارد معده شود. سپس این دریچه بسته می شود تا غذا و شیره گوارشی در معده نگهداری شوند. اگر این اسفنکتر خراب شود یا نشتی داشته باشد، شیره گوارشی که حاوی اسید معده نیز می باشد، به سمت بالا رفته و وارد مری می گردد. البته برگشت اسید معده به مری ممکن است به دلیل افزایش اسید معده نیز باشد.
ترش کردن غذا وقتی ایجاد می شود که اسید معده به مری برگردد. این اسید، مری را تحریک می کند و سبب درد و سوزش سر دل میشود.
اگر
سوزش سر دل زیاد طول بکشد ممکن است التهاب مخاط مری را به وجود آورد.در
صورت پیشرفت التهاب مخاط مری، مری تنگ شده و امکان دارد دچار خونریزی شود و
بلع نیز با مشکل مواجه می شود.
سوزش سر دل میتواند نشانهای از وجود زخم باشد.
توصیه های لازم برای جلوگیری از سوزش سردل:
- از دراز کشیدن بعد از خوردن غذا پرهیز کنید.
- بعد از خوردن غذا، در وضعیت زانو در بغل ننشینید.
- حداقل 3 ساعت قبل از خواب چیزی نخورید.
ـ موقع خوابیدن زیر سر خود را 10 تا 12 سانتیمتر بالاتر ببرید.
- موقع خوابیدن به پهلوی راست و کمی خمیده بخوابید.
- تعداد دفعات وعده ی غذا را زیاد و حجم آن را کم کنید تا معده تان زیاد پُر نشود.
- در طی روز زیاد دولا و راست نشوید.
ـ اگر اضافه وزن دارید، وزنتان را کم کنید.
ـ از پُرخوری پرهیز کنید.
- باید از خوردن وعده های غذایی خیلی سنگین و چرب بپرهیزید.
- سعی کنید همراه وعده های غذایی آب نخورید.
ـ از خوردن غذاهای اسیدی مثل انواع گوشت،حبوبات و تخم مرغ پرهیز کنید، زیرا ترشح اسید معده را بسیار افزایش می دهند.
- مصرف میوه های ترش و اسیدی مثل انواع آلو و گوجه ، غذاهای تند(ادویه دار) و نوشابه های گازدار را کاهش دهید.
- موادی مثل نعنا، قهوه ، شکلات و الکل را مصرف نکنید.
- اگرزخم یا التهاب معده دارید، از خوردن میوه ی خام پرهیز کنید.
- لباسهای تنگ نپوشید و کمربندتان را محکم نبندید.
- اگر سیگاری هستید، سیگار کشیدن را ترک کنید.
- درمان این بیماری اغلب با خوردن آنتی اسیدها بهبود مییابد. داروهای آنتی اسید، اسید موجود در معده را خنثی میکنند. سعی کنید آنتی اسیدی مصرف کنید که هم «هیدروکسید منیزیم» و هم «هیدروکسید آلومینیوم» داشته باشد.
اگر تغییر سبک زندگی و مصرف آنتی اسید در بهبود علائم شما کمکی نکرد، به پزشک مراجعه کنید تا داروی دیگر یا یک سری آزمایش برای شما تجویز کند. این آزمایشات شامل عکس برداری از قفسه سینه برای بررسی وجود زخم، ارزیابی وضعیت اسید داخل مری، آندوسکوپی مری و پیدا کردن باکتری مولد زخم است
----------------------------------------------------------------------------------
ریفلاکس معده فاکتور خطری برای ابتلا به سرطانهای دستگاه گوارش است
تهران،خبرگزاری جمهوری اسلامی ۸۴/۰۷/۰۵
عضو هیات علمی مرکز تحقیقات گوارش و کبد بیمارستان شریعتی گفت:ابتلا به
بیماری ریفلاکس یا ترش کردن معده فاکتور و علامت خطری برای ابتلا به مجموع
سرطانهای دستگاه گوارش است.
دکتر "مهدی نورایی" روز سه شنبه در گفت و گو با خبرنگار علمی ایرنا با اعلام این مطلب افزود:در این بیماری اسید معده بالا میآید به گونه ای که بیمار در دهان خود احساس تلخی و یا ترشی میکند.
وی افزود:این امر باعث آسیب دیدن بافت و تغییر مخاط مری میشود و در واقع زمینه را برای ایجاد سرطان مری فراهم میکند.
عضو هیات علمی مرکز تحقیقات گوارش و کبد بیمارستان شریعتی با اشاره به اینکه ۱۵درصد بالغین گرفتار ریفلاکس معده هستند افزود:ترش کردن معده شایعترین بیماری دستگاه گوارش در بین مردم است.
وی با اشاره به اینکه بیماری ریفلاکس معده، یک بیماری قابل پیشگیریاست، یادآور شد: ضروریاست افراد به محض احساس ترش کردن معده، وجود ماده تلخ در دهان و سوزش سر دل که به دنبال خوردن غذاهای پرچرب و حجیم ایجاد میشود نسبت به درمان این بیماری اقدام کنند.
وی تصریح کرد: برای تشخیص و شروع درمان این بیماری احساس سوزش تکرار شونده سردل کافی بوده و نیازی به انجام آندوسکوپی نیست.
وی اضافه کرد: درصورت آنکه این بیماری به موقع تشخیص داده شود با دارو قابل درمان است.
وی تصریح کرد: دربرخی موارد،این بیماری ممکن است با علایم سرفههای خشک مزمن و علایم ریوی مانند آسم تظاهر کند.
دکتر نورایی در خصوص علل ابتلا به این بیماری گفت:ارتباط مستقیم بین نوع غذای مصرفی مردم باابتلا به این بیماری وجود دارد و مصرف غذاهای پرچرب و کم فیبر از دلایل ابتلا به بیماری ریفلاکس معده است.
وی با اشاره به اینکه در سالهای اخیر ابتلا به ریفلاکس معده افزایش یافته است افزود:تغییر الگوی مصرف غذا و استفاده زیاد از غذاهای کنسرو شده و استفاده از غذاهای آماده به عبارتی مصرف "فست فودها" از جمله دلایل شیوع بیشتر این بیماری است.
دکتر نورایی تصریح کرد:چاقی،حجم بالای چربی،سریع غذا خوردن،کم تحرکی، و مصرف غذاهای پرچرب و کم فیبر باعث تشدید ریفلاکس معده میشود.
وی گفت:افرادی که مبتلا به ریفلاکس معده هستند معمولا دچار بیخوابی و ترس از غذا خوردن میشوند.
--------------------------------------------------------------------------------------------------
سوزش سر دل، فتق و بیماری برگشت محتویات معده به مری (ریفلاکس)
|
 بیماری
ریفلاکس زمانی اتفاق می افتد که اسفنکتر تحتانی مری به درستی بسته نمی شود
و محتویات معده به مری سر ریز می شود یا ریفلاکس می کند. اسفنکتر تحتانی
مری حلقه ای از عضلات در ته مری است که مانند دریچه ای بین مری و معده عمل
می نماید. مری غذا را از دهان به معده حمل می کند. بیماری
ریفلاکس زمانی اتفاق می افتد که اسفنکتر تحتانی مری به درستی بسته نمی شود
و محتویات معده به مری سر ریز می شود یا ریفلاکس می کند. اسفنکتر تحتانی
مری حلقه ای از عضلات در ته مری است که مانند دریچه ای بین مری و معده عمل
می نماید. مری غذا را از دهان به معده حمل می کند.زمانی که اسید معده سر ریز شده با آستر مری تماس پیدا می کند باعث احساس سوختن در سینه و گلو به نام سوزش سردل می شود. این مایع حتی ممکن است در عقب دهان حس شود و به آن سوءهاضمه اسید گفته می شود. سوزش سر دل گاهگاهی شایع است ولی لزوماً به علت بیماری ریفلاکس نیست. سوزش سر دلی که بیش از دو بار در هفته اتفاق بیفتد می تواند مطرح کننده بیماری ریفلاکس باشد و در نهایت می تواند به مشکلات سلامتی جدی تری منتهی شود. هر کسی منجمله شیرخواران، کودکان و زنان حامله می توند بیماری ریفلاکس داشته باشد. ● نشانه های ریفلاکس چه هستند؟ نشانه اصلی سوزش سر دل و سوء هاضمه اسید دائمی است. برخی افراد ریفلاکس بدون سوزش سر دل دارند. در عوض آنها درد در قفسه سینه، خشونت صدا یا مشکلات بلع را تجربه می کنند. ممکن است احساس گیر کردن غذا در گلو داشته باشید مانند اینکه گلویتان مسدود شده. بیماری ریفلاکس می تواند باعث سرفه خشک یا تنفس ناجور هم بشود. ● ریفلاکس در بچه ها مطالعات نشان می دهد که ریفلاکس شایع است و می تواند در کودکان و شیرخواران نادیده گرفته شود. این مسئله می تواند باعث استفراغهای مکرر، سرفه و سایر مشکلات تنفسی شود. دستگاه گوارشی نابالغ کودکان معمولاً مقصر است و بچه ها در زمانی که یکساله می شوند مشکلشان بر طرف می گردد. اگر این مشکل مرتب اتفاق می افتد و باعث ناراحتی می شود آن را با پزشک کودکتان در میان بگذارید. پزشک ممکن است راهکارهای ساده ای را برای پیشگیری از ریفلاکس مانند گرفتن آروغ شیرخوار چندین بار حین شیر خوردن یا نگه داشتن شیرخواردر حالت ایستاده به مدت ۳۰ دقیقه توصیه کند. ● اگر کودک شما بزرگتر است پزشک ممکن است پرهیز از موارد زیر را توصیه نماید. ▪ نوشابه ای دارای کافئین ▪ شکلات و نعنا ▪ غذاهای چاشنی دار و معطر مانند پیتزا ▪ غذاهای اسیدی مانند پرتقال و گوجه فرنگی ▪ غذاهای چرب و سرخ شده پرهیز از غذا خوردن دو تا ۳ ساعت قبل از خواب نیز می تواند کمک کننده باشد. پزشک ممکن است پیشنهاد کند که کودک در حالیکه سرش بلند شده است بخوابد. اگر این اقدامات کارگرنباشند، پزشک ممکن است توصیه به تجویز دارو برای کودک شما کند و در موارد نادر کودک ممکن است نیاز به جراحی داشته باشد. چه عاملی باعث ریفلاکس می شود؟ هیچکس نمی داند که چرا افراد به ریفلاکس مبتلا می شوند. یک فتق ممکن است همکاری کننده باشد. فتق زمانی اتفاق می افتد که قسمت فوقانی معده ازدیافراگم یا میان پرده (دیواره ماهیچه ای که شکم را از قفسه سینه جدا می کند) بالا می زند. میان پرده ( دیافراگم) به اسفنکتر تحتانی مری کمک می کند که از بالا آمدن اسید به درون مری جلوگیری نماید. زمانی که فتق وجود دارد بالا آمدن اسید راحتتر اتفاق می افتد. فتق از این طریق می تواند باعث ایجاد ریفلاکس شود. فتق می تواند در هر سنی اتفاق بیفتد. بسیاری افراد سالم با لای ۵۰ سال یک فتق کوچک دارند. ● سایر عوامل کمک کننده به ریفلاکس شامل موارد زیر است: ▪ استفاده از الکل ▪ اضافه وزن ▪ حاملگی ▪ سیگار کشیدن ● بنابراین غذاهای خاصی می توانند با وقوع ریفلاکس مربط باشند شامل: ▪ میوه های سیترات دار ▪ شوکولات ▪ نوشابه های کافئین دار ▪ غذاهای ادویه دار ▪ غذاهای حاوی مقدار زیاد گوجه فرنگی مثل خوراک لوبیا، سس های گوجه و پیتزا ● ریفلاکس چگونه درمان می شود؟ اگر سوزش سردل یا یکی دیگر از نشانه ها را برای مدتی دارید باید با یک پزشک مشورت کنید. ممکن است لازم باشد یک متخصص داخلی (پزشک متخصص بیماریهای داخلی) یا یک فوق تخصص گوارش (پزشک متخصص بیماریهای معده و روده) را ببینید. درمان بسته به شدت ریفلاکس شامل یک یا چند تغییرزیر در شیوه زندگی یا دارو یا جراحی است. ● تغییرات شیوه زندگی: ▪ اگر سیگار می کشید، ترک کنید. ▪ الکل مصرف نکنید. ▪ در صورت نیاز وزن کم کنید. ▪ غذای کمی بخورید. ▪ لباسهای آزاد بپوشید. ▪ تا سه ساعت بعد از غذا از دراز کشیدن پرهیز کنید. ▪ به اندازه ۱۵ تا ۲۰ سانتی متر سر تخت خود را با گذاشتن قطعات چوب زیرپایه ها با لا ببرید. بالش اضافی به تنهایی کمک کننده نیست. ● داروها پزشک ممکن است توصیه به استفاده از داروهای ضد اسید یا استفاده از داروهای متوقف کننده تولید اسید یا داروهای کمک کننده به ماهیچه هایی که معده را تخلیه می کنند، نماید. ● ضد اسیدها داروهای ضد اسید معمولاً اولین داروهایی هستند که در بیماری ریفلاکس برای از بین بردن سوزش سر دل و سایر نشانه های خفیف ریفلاکس توصیه می شوند. بسیاری از انواع موجود در بازار ترکیبات متفاوتی از سه نمک را به عنوان پایه استفاده می کنند که عبارتند از: منیزیوم، کلسیم، و آلومینیوم با یونهای هیدروکسید یا بیکربنات. به هر حال ضد اسیدها عوارضی دارند. نمکهای منیزیوم می توانند منجر به اسهال شوند و نمکهای آلومینیوم منجر به یبوست می شوند. نمکهای آلومینیوم و منیزیوم غالباً در ترکیب با یک محصول دیگر برای متعادل کردن این اثرات استفاده می شوند. ضد اسیدهای کربنات کلسیم هم می توانند به عنوان منبع مکمل کلسیم استفاده شوند. اینها نیز می توانند باعث یبوست شوند. عوامل کف کننده. برای پوشش دادن محتویات معده شما برای پیشگیری از ریفلاکس استفاده می شوند. این داروها به افرادی که آسیبی در ناحیه مری خود ندارند کمک می کنند. مسدود کننده های گیرنده اچ ۲ . این داروها بر تولید اسید اثر می گذارند. این داروها در مدت کوتاهی ایجاد راحتی می کنند ولی نباید به مدت طولانی تر از چند هفته استفاده شوند. این داروها در نیمی از افرادی که نشانه های ریفلاکس را دارند موثر هستند. مهار کننده های تولید اسید. این داروها موثرتر از مسدود کننده های گیرنده اچ ۲ هستند و می توانند نشانه ها را تقریباً در تمام افرادی که ریفلاکس دارند مهار کنند. گروه دیگری از داروها که پیش فعال هستند به ماهیچه های اسفنکتر قوت می بخشند و باعث می شوند معده سریعتر تخلیه شود. از آنجا که داروها از طرق مختلفی اثر می کنند. ترکیب داروها می تواند به کنترل نشانه ها کمک نماید. افرادی که بعد از غذا خوردن دچار سوزش سر دل می شوند بهتر است ضد اسید و مسدود کننده گیرنده اچ ۲ استفاده کنندو ضد اسیدها در ابتدا به خنثی کردن اسید معده کمک می کند در حالیکه مسدود کننده گیرنده اچ ۲ بر تولید اسید اثر می گذارد. زمانی که ضد اسید کارش تمام می شود مسدود کننده گیرنده اچ۲ تولید اسید را متوقف می نماید. پزشک بهترین منبع اطلاعاتی برای نحوه استفاده از داروهای ریفلاکس است. ● اگر نشانه ها پایدار بمانند چه؟ اگر سوزش سر دل با تغییرات شیوه زندگی بهبودی نیابد ممکن است نیاز به آزمایشات اضافی داشته باشید. عکس رادیوگرافی بلع باریوم از اشعه X برای کمک به تشخیص ناهنجاری هایی مانند فتق و التهاب شدید مری استفاده می کند. در این آزمایش، محلولی را می خورید و سپس عکس اشعه X از شما گرفته می شود. گر چه باریک شدن مری که تنگی خوانده می شود، فتق و سایر مشکلات مشخص می گردند، آزردگی خفیف در این عکس مشخص نمی شود. آندوسکوپی فوقانی دقیق تر ازرادیو گرافی بلع باریوم است و می تواند در بیمارستان یا مطب پزشک انجام شود. دکتر به گلوی شما اسپریی برای بی حس کردنتان می زند و سپس یک لوله پلاستیکی باریک را به نام آندوسکوپ از دهان شما به پایین می لغزاند. یک دوربین کوچک در آندوسکوپ به پزشک اجازه می دهد که سطح مری را ببیند و ناهنجاریها راجستجو کند. اگر نشانه های متوسط تا شدید داشته باشید و این روش آسیب به مری را نشان دهد معمولاً نیازی به آزمایش دیگری برای تأیید ریفلاکس نیست. دکتر ممکن است از انبرکهای کوچکی در آندوسکوپ برای برداشتن قطعات کوچک بافت استفاده کند. نمونه مشاهده شده در زیر میکروسکوپ می تواند آسیب ایجاد شده به وسیله اسید را نشان دهد و سایر مشکلات را در صورتی که موجودات عفونی کننده یا اختلالات رشد وجود نداشته باشند رد نماید. در آزمایش نظارت PH، پزشک یک لوله کوچک را در داخل مری به مدت ۲۴ ساعت قرار می دهد. این لوله زمانی که شما فعالیتهای روزمره خود را انجام می دهید، میزان و مقدار اسیدی را که به مری شما وارد می شود اندازه می گیرد. این آزمایش در افرادی که نشانه های ریفلاکس را دارند ولی آسیب مری ندارند مفید است. در ضمن این روش در تشخیص اینکه آیا نشانه های تنفسی مانند خس خس و سرفه به وسیله ریفلاکس ایجاد شده اند یا خیر کمک کننده می باشد. ● جراحی جراحی زمانی که دارو و تغییر شیوه زندگی موثر نیست انتخاب می شود. جراحی ممکن است یک جایگزین منطقی برای درمان های دارویی دائمی که بعضاً می توانند ناراحت کننده باشند، تلقی شود. ● کاشت اخیراً برای افرادی که از جراحی پرهیز می کنند راهی به نام ایمپلنت یا کاشت پیشنهاد شده است. انتریکس محلولی است که اسفنجی شکل می شود و اسفنکتر تحتانی مری را تقویت می کند تا اسید معده را از جریان یافتن به داخل مری نگهداری کند. این ماده در حین آندوسکوپی تزریق می شود. کاشت برای افرادی که ریفلاکس دارند و آنان که به مهار کننده های تولید اسید جواب می دهند مورد موافقت قرار گرفته است. اثرات طولانی مدت کاشت نا شناخته است. ● عوارض طولانی مدت ریفلاکس چه هستند؟ گاهی ریفلاکس میتواند باعث بروز عوارض خطرناکی شود. التهاب مری از اسید معده باعث خونریزی یا زخم می شود. به علاوه، جوشگاههای ناشی از آسیب بافتی می تواند مری را تنگ کند و باعث مشکلات بلعی شود. برخی افراد دچار مری بارِت (به کسر «ر») می شوند که در آن شکل و رنگ سلولهای مری غیر طبیعی می شود و در طول زمان تبدیل به سرطان می گردد. در ضمن، مطالعات نشان می دهند که آسم، سرفه مزمن، و تصلب ریه می تواند ناشی از ریفلاکس باشد یا به وسیله آن تشدید شود. ● نکاتی برای به خاطر سپردن: سوزش سر دل که سوءهاضمه اسید هم خوانده می شود، شایعترین نشانه ریفلاکس است. هر کسی که دو بار در هفته یا بیشتر دچار سوزش سر دل می شود ممکن است ریفلاکس داشته باشد. ممکن است ریفلاکس داشته باشید اما سوزش سر دل نداشته باشید. نشانه ها ممکن است شامل صاف کردن زیاده از حد گلو، مشکلات بلع، احساس گیر کردن غذا در گلو، سوزش دهان یا درد در قفسه سینه باشد. در کودکان و شیر خواران، ریفلاکس ممکن است باعث استفراغ مکرر، سرفه و سایر مشکلات تنفسی شود. در بیشتر نوزادان تا سال اول تولد نشانه های ریفلاکس از بین می رود. اگر بیش از دو هفته نیاز به استفاده از ضد اسید داشته باشید باید به یک پزشک مراجعه کنید. بیشتر پزشکان می توانند ریفلاکس را درمان کنند همچنین ممکن است نیاز به مراجعه به یک متخصص داخلی داشته باشید (پزشکی که در طب داخلی تخصص دارد) یا یک فوق تخصص گوارش (پزشکی که بیماریهای معده و روده را درمان می کند) پزشکان معمولاً تغییرات رژیم غذایی و شیوه زندگی را برای برطرف کردن سوزش سر دل توصیه می کنند. بسیاری افراد دچار ریفلاکس به دارو نیز احتیاج دارند. ضمناً جراحی نیز می تواند یک انتخاب باشد. |
|
ترجمه: دکتر رها پازکی- مهر ۸۴ |
رفلا کس معده با مصرف این غذاها تشدید می شود

کسانی که رفلاکس معده دارند باید بدانند که با خوردن این غذاها ، فعالیت معده شان بیشتر می شود.
یک متخصص تغذیه گفت: مبتلایان به ریفلاکس معده از مصرف
غذای چرب به خصوص سس های چرب و تند پرهیز کنند زیرا این عارضه را تشدید می
کند.
سعید حسینی افزود: کسانی که دچار ریفلاکس معده یا بیماری بازگشت محتویات معده هستند، باید از مصرف غذاهای پرچرب پرهیز کنند.
وی گفت: چربی
ها دیرتر از مواد کربوهیدرات دار و قندی از معده تخلیه می شوند و به همین
دلیل، احتمال بازگشت محتویات معده به مری را بیشتر می کنند.
حسینی
افزود: غذاهای پر سس به خصوص سس های چرب و غذاهای پر ادویه هم این مشکل را
بیشتر می کند. مواد نگهدارنده و افزودنی ها، چیپس و انواع اسنک هم می
توانند، سوزش انتهای مری را تشدید کنند.
این متخصص تغذیه اضافه کرد:
افرادی که مبتلا به ریفلاکس معده هستند، از غذاهایی که انتهای تحتانی مری
را شل می کند، مثل شکلات، نوشابه های کافئین دار، چای، قهوه، پیاز، سیر و
نعناع خودداری کنند.
حسینی افزود:همه
تصور می کنند که نعناع برای رفلاکس معده مناسب است ولی به دلیل خاصیت شل
کنندگی انتهای مری می تواند، این عارضه را تشدید کند و همچنین از مصرف سرکه
به همراه سالاد نیز باید خودداری کرد. وی گفت: مبتلایان به
ریفلاکس معده از غذاهایی که اضافه اسید معده را جذب می کنند مثل شیر، تخم
مرغ و غذاهای نشاسته ای بیشتر مصرف کنند. حسینی افزود: به افرادی که مبتلا
به این عارضه هستند، توصیه می شود که غذای خود را در وعده بیشتر و حجم کم
مصرف کنند و از نوشیدن مایعات همراه غذا پرهیز کنند. بعد از غذا دراز نکشند
و هنگام خواب، به پشت نخوابند.

 ارسال به دوستان
ارسال به دوستان